Болит бок отдает в ногу и в спину женщина

Боль в пояснице отдающая в ногу – это одна из самых распространенных жалоб пациентов старше 30 лет.
Чаще всего к подобному синдрому приводит неравномерное распределение нагрузки на спину, когда человек длительное время находится в положении сидя или стоя.
Однако, иногда боли в спине могут свидетельствовать и о возникновении более серьезных заболеваний.
Причины возникновения
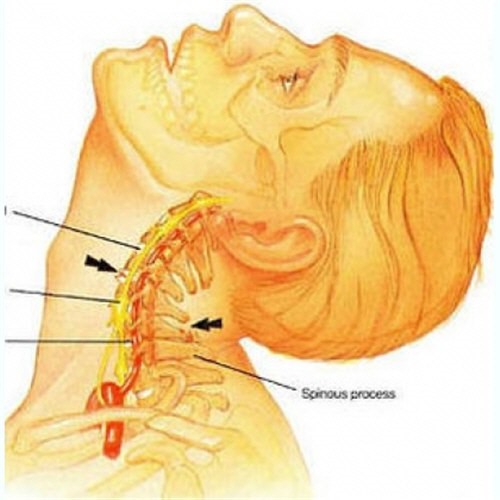
 Сквозь отверстия позвоночных дисков справа и слева проходят корешки спинного мозга и сосуды, которые питают спинной мозг и структуры позвоночника.
Сквозь отверстия позвоночных дисков справа и слева проходят корешки спинного мозга и сосуды, которые питают спинной мозг и структуры позвоночника.
При патологии дисков, позвонков или деформации межпозвонковых суставов происходит сдавливание корешков и сосудов.
Боль также проявляется по ходу нерва: от поясницы, в боку и ноге.
Еще одним механизмом проявления болей в поясничном отделе может быть чрезмерный тонус мышц, направленный на иммобилизацию пораженного участка позвоночника и ограничение движений в нем.
Функционирование скелета человека тесно связано с работой мышечной, нервной систем и внутренними органами. Патология одной из частей системы может сопровождаться появлением нарушений в другой.
Наиболее распространенными заболеваниями, вызывающими боли в пояснице с отдачей в ногу, являются:
- Протрузия межпозвоночных дисков. Вызывается утончением и выпячиванием фиброзного кольца позвоночного диска с последующим его ущемлением. Характерен острый болевой синдром. В случае отсутствия своевременного лечения данная патология способна привести к развитию межпозвоночной грыжи.
- Нейропатия – проявление поражения периферических нервов, комплекс симптомов, сигнализирующих об определенных патологических процессах в длинных нервных отростках. Чаще всего симптомы появляются постепенно. Среди признаков выделяют боли в пояснице, нарушения чувствительности и мышечную слабость.
- Сколиоз – искривление позвоночника вправо или влево, которое способно усугубится неправильным положением тела в пространстве или усиленными упражнениями с давлением на мышцы спины.
- Остеохондроз. Заболевание вызывается разрастанием хрящевой ткани позвонков, что приводит к ущемлению нервных корешков и волокон. Может спровоцировать не только болевой синдром, но и поражения внутренних органов. Возможно ощущение скованности в позвоночнике, онемение конечностей, часто пациенты жалуются на невозможность разогнуться.
- Позвоночная грыжа. Поясничный вид грыжи провоцирует боль в спине и отдается импульсом в левой или правой ноге, иногда в ягодице. Чаще всего заболевание возникает вследствие осложнения иных патологий опорно-двигательного аппарата (остеохондроза, сколиоза, лордоза или кифоза).
- Онкология. Монотонная боль в спине может свидетельствовать о наличии метостазы, локализирующейся в области поясницы. Другой серьезной причиной является распространение злокачественной опухоли на кости позвоночника. Боли в спине у мужчин старше 50 лет – возможный признак рака простаты, у женщин от 35 лет – рака яичников.
- Заболевания седалищного нерва (защемление или ущемление седалищного нерва, пояснично-крестцовый радикулит). При подобных болезнях боль локализируется в области поясницы, бедра, голени, усиливается при кашле и ходьбе. Может возникать и исчезать внезапно, приступообразно, однако при тяжелых воспалениях имеет хронический характер.
- Остеопороз – болезнь тканей кости, при которой происходит разрежение волокон и нарушения в строении тканей, приводящее к хрупкости костей. Основными причинами возникновения болезни являются чрезмерные физические нагрузки или их полное отсутствие, беременность, неправильное питание. Характерные симптомы – боль в пояснице и суставах, хромота, появление сутулости, ограничение движения.
- Клинические формы болей в пояснице (люмбоишиалгии).
Важно! Обратите внимание на боли, которые характеризуются спазмами, механическими искривлениями позвоночника из-за ограничений подвижности. Боль острая и постоянная, из-за чего у больного снижается уровень активности.
В зависимости от причинных факторов выделяют:
- мышечно-скелетную – формируется из-за проблем в отделах опорно-двигательного аппарата в зоне позвоночника;
- невропатическую – болевой синдром по причине сдавливания или пережатия нервных стволов;
- ангиопатическую – поражение поясничных вен и артерий, дефицит кислорода в тканях;
- смешанную – патология сразу нескольких структур в области нижних конечностей.
Вегето-сосудистая патология. Присутствует онемение левой ноги и чувство жжения в области поясницы и ягодицы.
Нейродистрофическая патология. Боль ноющего характера, может усиливается по ночам. Подобные патологии считаются запущенной формой течения болезни, в случае промедления могут привести к опухолям и воспалениям.
Локализация
 Боль в пояснице способна спазмировать в левую или правую ногу или периодически отдаваться в обе конечности. Подобный эффект связан с тем, что при деформации диска позвоночника возникает эффект сдавливания сосудов, расположенных рядом с ним.
Боль в пояснице способна спазмировать в левую или правую ногу или периодически отдаваться в обе конечности. Подобный эффект связан с тем, что при деформации диска позвоночника возникает эффект сдавливания сосудов, расположенных рядом с ним.
Этот процесс влияет на кровоснабжение не только области позвоночного столба, но и других органов и тканей.
Конечным результатом становится нарушение работы мышц, нервов или внутренних органов и замедление выведения продуктов распада из клеток.
Кроме того, распространенной причиной подобного болевого синдрома может быть защемление крупных нервных окончаний с повышенной чувствительностью. В такой ситуации у пациента снижается или повышается восприимчивость кожных покровов.
Подобная патология характеризуется появлением незначительного дискомфорта, который в течением времени перерастает в ноющую перманентную боль.
В правую ногу и бедро
Боль в позвоночнике с отдачей в правую ногу и бедро возникает по нескольким причинам. Наиболее распространенными из них являются остеохондроз, позвоночная грыжа, пояснично-крестцовый радикулит и разнообразные заболевания кишечника.
Остеохондроз
Остеохондроз в поясничном отделе позвоночника сопровождается ноющей постоянной болью, переходящей в область правой ноги и бедра.
Справка! Иногда болевые ощущения могут возникать и в паховой области.
Основные характеристики:
- волнообразные болевые ощущения в пояснице, переходят в правое бедро и ягодицу;
- постоянный тонус поясницы и ягодичных мышц;
- ограничение движения (вплоть до того, что пациент не способен поднять правую ногу);
- онемение кожных покровов ниже поясницы.
Позвоночная грыжа
При данном заболевании дискомфортные ощущения возникают в месте поражения позвоночного столба и захватывают области правого бедра и ягодицы.
Боль острая, пронзающая, проходящая от спины через ягодицу в ногу. Наблюдается снижение чувствительности ноги, при осложнениях может возникать нарушение работы кишечника.
Радикулит
Эта патология способна проявится как следствие других заболеваний, так и из-за раздражения нервных окончаний позвоночного столба.
Симптомы включают ослабление мышц спины и правой ноги, неприятные ощущения ниже поясницы, ощущение жара или холода в районе правой ягодицы.
Заболевания кишечника или копчика
Поскольку некоторые внутренние органы располагаются вблизи от поясницы, боль и дискомфорт в этой области может объясняться патологиями прямой кишки или проктологическими заболеваниями (геморрой). Кроме того, боли проявляются и по причине следующих факторов:
- травмы спины (удары, падения);
- патологии органов малого таза (женской репродуктивной системы) – цистит, андексит;
- осложнений после тяжелых родов;
- невралгии в следствии стрессов или эмоциональных потрясений.
В левую ногу и бедро
Причины, которые провоцируют появление боли в левой ноге и пояснице, также достаточно разнообразны, поэтому специалисты выделяют несколько видов возможных патологий:
- мышечнотонические,
- нейродистрофические,
- вегетососудистые.
Чаще всего диагностика выявляет остеохондроз, грыжи и протрузии межпозвоночных дисков. Не исключены при болезненных ощущениях в пояснице и левой ноге и соматические заболевания, которые способствуют сильным периодическим болям.
Приступы могут быть вызваны язвенной болезнью желудка и двенадцатиперстной кишки. Реже причина заключается в болезнях почек или внематочной беременности.
Внимание! Практически все заболевания, связанные с болью в пояснице, могут отдаваться и в правую, и в левую ногу. Точную причину патологии можно определить только при тщательной диагностике под наблюдением врача.
Характерные особенности
Проблемы со здоровьем часто заметны не сразу, а по мере проявления болевого синдрома. Это обусловлено тем, что на ранних стадиях течения заболевания человек может не замечать ее симптомы, а неприятные ощущения в области поясницы часто объясняются обычной усталостью.
Между тем, специалисты рекомендуют прислушиваться к характеру боли, поскольку именно это сигнализирует о возникновении определенных патологий.
Острая
Острая, пронизывающая поясницу, боль часто возникает при межпозвоночных грыжах, которые характеризуются поражением верхних поясничных корешков. Болезнь проявляется периодическими болезненными прострелами в области спины и слабостью мышц бедра.

Жгучая боль, отдающаяся в боковую область бедра, может свидетельствовать о тунельном синдроме наружного кожного нерва бедра — парестетической мералгии Рота-Бернарда. Причиной подобного заболевания является сдавливание нервов паховой связкой или фасцией. В зоне риска – беременные женщины и люди с избыточным весом.
Кроме того, острая боль может проявляться и из-за чрезмерных физических нагрузок или резкого охлаждения организма.
Корешковая
В случае раздражения корешка, возникающего по причине смещения межпозвоночного диска, может возникнуть тупая, ноющая или режущая боль. Появлению синдрома часто предшествует неловкое движение или ушиб спины.
Обычно, боль возникает сразу, с одной стороны поясницы. Через некоторое время (до 7 дней) она начинает переходить в область ягодицы и бедра, что заставляет человека беречь конечность, защищая ее от нагрузки. Характерно резкое усиление болевого синдрома при движении или в ночное время суток.
Для справки. Смещение межпозвоночного диска – заболевание, которое способно возобновляться при отсутствии полноценного лечения. Часто причиной рецидива служат простуды, переохлаждение или физические нагрузки.
Сильная
Сильный и продолжительный болевой синдром характеризует протрузию или пролапс межпозвоночной грыжи поясничного отдела позвоночника. Кроме того, такие боли возникают и при опухолевых процессах в крестцовом сплетении, опухолях спинного мозга, бурсите сухожилий ягодичных мышц.
Сильные боли, сопровождающиеся нарушениями потоотделения, также могут быть вызваны васкулитом- нейропатией седалищного нерва ишемического характера.
Тянущая
Тянущие боли в пояснице с отдачей в ногу чаще всего возникают на ранних стадиях течения заболевания. Причины могут крыться в сколиозе – искривлении позвоночника от своей оси, и при смещении межпозвоночных дисков средней степени тяжести. Нередко при этом также наблюдается онемение кожных покровов.
Тянущая тупая боль в спине, пояснице и задней поверхности бедра может быть связана с нейропатией, защемлением или воспалением седалищного нерва.
Диагностика и лечение
Причин болей в спине, отдающих в ногу, может быть очень много, поэтому начинать лечение возможно только после тщательной диагностики.
Чем раньше будет проведено исследование и начато лечение, тем быстрее будет проведена реабилитация пациента.
При обращении в медицинское учреждение пациенту предлагается пройти следующие виды диагностики:
- осмотр врача-терапевта;
- осмотр врача- вертебролога;
- УЗИ брюшной полости;
- магнитно-резонансная томография;
- нейроортопедическое исследование;
- общий анализ крови и мочи;
- рентген позвоночника.
Дополнительно могут понадобиться: определение уровня глюкозы в крови, рентген конечностей, биопсия мышц и проверка давления в конечностях.
Подобные мероприятия позволят выявить причину боли и составить правильный курс лечения.
Самолечение народными методами не рекомендуется – это приведет лишь к усугублению патологии.
В зависимости от диагноза, лечащим врачом назначается консервативное или хирургическое (при серьезном поражении дисков позвоночного отдела) медицинское вмешательство.
В случае сильного и продолжительного болевого синдрома назначаются обезболивающие и противовоспалительные препараты, а также курс приема хондропротекторов, которые восстанавливают межпозвоночные диски. Фармакологические средства применяются в разных лекарственных формах – таблетках, мазях, растворах для инъекций.
Острая боль уменьшается и с помощью физиотерапевтических процедур, среди которых особой популярностью пользуется:
- Массаж. Главная задача курса массажа – снятие воспаления и напряжения в мышцах ног и спины. Благотворно сказывается на кровоснабжении тканей, может применяться как для лечения, так и для профилактики заболеваний.
- ЛФК (комплекс специальных упражнений). Включает в себя растяжение грудных мышц, сведение лопаток, разгибание грудной клетки, скольжение рук по стене, упражнения на укрепление трапециевидных мышц.
- Магнитотерапия, мануальная терапия, иглоукалывание.
- Фонофорез.
Профилактика
Предупреждать заболевание всегда намного легче, чем лечить его. Для того, чтобы избежать болей в спине, специалисты рекомендуют придерживаться следующих правил:
- Соблюдение баланса между периодами пассивного отдыха и легкой физической нагрузки.
- Проведение разогревающих процедур – снизить периодические боли в пояснице помогут грелки, мази и теплая ванна.
- Коррекция питания. Причиной возникновения заболевания может являться неправильное питание, поэтому сбалансированная диета предоставит организму необходимые питательные вещества.
- Регулярные занятия спортом. Для профилактики болей в спине подходят занятия йогой, пилатесом, ходьба и плавание. Если отсутствует возможность регулярного посещения тренировок под руководством профессионала, желательно по утрам выполнять простую разминку в домашних условиях. Не рекомендуется бег и тяжелая атлетика – любое резкое движение способно навредить состоянию здоровья спины.
- Отказ от курения и алкоголя – данные вредные привычки пагубно сказываются на состоянии костной ткани.
Нередко, после завершения лечебных процедур, пациентам показано обращение в специальные реабилитационные центры или санатории.
В таком случае, профилактике будет способствовать наличие кабинетов физиотерапии и различных щадящих тренажеров, воздействующих на разные группы мышц. График тренировок, режим питания и распорядок дня назначается врачами.
Заключение
Боли в спине, отдающие в ногу, часто свидетельствуют о серьезных патологиях. Причинами такого симптома могут быть самые разнообразные заболевания – от остеохондроза и позвоночной грыжи до заболеваний почек и внематочной беременности.
Конкретные меры лечения и профилактики зависят от диагноза, постановке которого будет предшествовать полноценное и всестороннее обследование.
Важно! Важно помнить, что болезни, провоцирующие боли в спине, прогрессируют и, без своевременного медицинского вмешательства, способны привести к серьезным осложнениям.
Источник
Болевые ощущения в гипогастральной области (внизу, над лоном) живота могут свидетельствовать о патологии разных систем и органов. Это не обязательно патология желудочно-кишечного тракта. Часто боли беспокоят слева. У женщин необходимо исключить гинекологические, а также неврологические и онкологические заболевания. Нередко так манифестируют ревматологические проблемы.
Причины болевых ощущений внизу живота слева у женщин
В первую очередь следует исключать болезни селезенки и поджелудочной железы. Именно внизу слева проецируются эти органы. При панкреатите можно пропальпировать воспаленный увеличенный хвост поджелудочной железы или нижний полюс селезенки.
Абдоминальная колика — наиболее частая формулировка врачей скорой помощи и приемных отделений хирургических больниц. За ней скрывается обычны спазм кишечника, преходящее явление. Боль внизу живота слева у женщин — обязательное показание для консультации гинеколога. Ведь вторая группа причин связана с гинекологией.
Это могут быть сальпингиты, оофориты, внематочная беременность.
Болезни почек и мочевыводящих путей одни из самых сложных в диагностике среди всех болезней. Одно из проявлений — боль или дискомфорт различной интенсивности в гипогастральной области, над лоном, или же чуть выше, к пупку, в мезогастрии. Изменения на УЗИ и в анализах мочи помогут подтвердить рабочую гипотезу и предварительный диагноз.

Хондроз, спондилоартроз вызывает простреливающие боли описываемой локализации. Они часто иррадиируют (распространяются) на левую ногу. При онкологических болезнях появляются дополнительные симптомы.
Типы боли
Различают несколько подходов к классификации болевых ощущений в животе. Первый критерий — механизм развития. Выделяют 4 типа боли.
| Механизм | Когда встречается |
| Висцеральный | При сдавлении, воспалении и инфильтрации. Это воспалительные заболевания: аппендицит, панкреатит, холецистит. |
| Иррадиирующий | Зеркальные или отраженные боли, связанные с общностью иннервации. Появляются при аднекситах, апоплексии, вертеброгенных заболеваниях. |
| Париетальный | Связаны с воспалением париетального листка брюшины. Характерен для перитонита, осложняющего прободение язвы, панкреатит, аппендицит, холецистит. |
| Психогенный | В основе — нарушение восприятия. Характерен для психозов и иных психогенных расстройств. |
Еще одна классификация различает острую, подострую и хроническую боль. Разница лишь во временном интервале.
Еще одно деление основано на источнике болей:
- интраабдоминальные боли (причина в органах брюшной полости);
- экстраабдоминальные боли, когда причина исходит из других органов и систем (инфаркт миокарда, невралгия межреберных нервов).
Болевые ощущения различают также по локализации: гипогастральная (внизу живота), мезогастральная (околопупочная область), эпигастральная (боль в подреберьях, в верхних отделах живота).
При каких заболеваниях у женщин боль отдает из паха в ногу, поясницу. Как определить заболевание
Боль внизу живота у женщин могут вызвать самые разнообразные патологические состояния. Их спектр довольно широкий. Дифференциальная диагностика очень важна для того, чтобы понять причину нарушений и начать адекватно оказывать помощь.
Для этого оценивают все нюансы, особенности анамнеза, начало и динамика симптоматики, ответ на проводимые попытки лечения или самолечения. Для постановки диагноза необходимо использование методов лабораторной и инструментальной диагностики.
Кишечные нарушения
Боли, локализованные внизу живота, беспокоящие слева, у женщин могут быть связаны со спазмами нисходящего отдела ободочной кишки. Самая простая причина — алиментарная. Чрезмерная перегрузка белковой пищей или волокнами влечет за собой усиление перистальтики всего желудочно-кишечного тракта.

Описываемые ощущения в достаточно большом проценте случаев связаны с неспецифическим язвенным колитом, болезнью Крона и другими воспалительными заболеваниями сигмовидной или поперечной толстой кишки.
Кроме болей на эти болезни могут указать следующие симптомы и жалобы:
- кровь в кале;
- слизь в каловых массах;
- ложные позывы, когда поход в туалет опорожнением кишечника не заканчивается;
- метеоризм;
- запоры;
- чувство неполного опорожнения кишечника.
Для подтверждения или исключения заболевания оценивают ультразвуковое исследование органов брюшной полости, рентгенографию (обзорную). Более точно состояние слизистой оболочки описываемых сегментов кишечной трубки может дать фиброколоноскопия. При необходимости исследование дополняется биопсией и гистологическим анализом биоптата.
Этиология, связанная с селезенкой
Гиперспленизм и спленомегалия — два состояния, которые сопровождаются увеличением размеров органа. Он проецируется в левой подреберной, левой боковой и частично в левой гипогастральной области. Поэтому увеличение селезенки приведет к возникновению болевых ощущений в этой области.
Причины многочисленны. Селезенка увеличивается компенсаторно при увеличении печени в рамках гепатолиенального синдрома. Вторая группа причин — инфекционные заболевания. К примеру, мононуклеоз. Одно из важнейших клинических проявлений — увеличение размеров селезенки с болями в левой области живота снизу, как правило.

Гематологические заболевания (лейкозы) очень часто вызывают описываемый симптом.
О возможном поражении селезенки могут свидетельствовать следующие симптомы:
- появление петехий на коже (точечных кровоизлияний);
- увеличение размеров печени;
- бледность кожи;
- изменение температуры тела.
Для исключения этой группы причин висцеральной боли также помогает УЗИ органов брюшной полости и забрюшинного пространства, томографические методики обследования, сцинитграфия, а также иммуноферментный анализ крови на паразитозы, общий анализ крови на содержание тромбоцитов и эритроцитов.
Урологические проблемы
При пиелонефрите боли сопровождаются подъемом температуры. Присоединяется слабость, утомляемость. Иногда степень интоксикации настолько высока, что повышается частота сердечных сокращений, усиливается потоотделение. Пациенту трудно вставать с постели. Подтверждает заболевание лейкоцитурия (лейкоциты в моче) и высеивание возбудителя в урине при посеве.
Гинекологические патологии
Среди этой группы заболеваний боли в животе снизу вызывают:
- сальпингит (воспаление маточных труб);
- аднексит (воспалительное заболевание придатков матки, вместе с яичниками);
- внематочная беременность;
- апоплексия яичников.

Дискомфортные ощущения при аднексите и сальпингите сочетаются с четкими проявлениями интоксикации. Это подъемы температуры до фебрильного уровня, увеличение частоты сердечных сокращений, утомляемость, слабость, потливость и потеря аппетита.
На апоплексию или разрыв кисты яичника указывает тошнота, рвота, тяжесть и распирающие боли внизу живота справа или слева. В анамнезе — наличие кисты яичника, а провоцирующим фактором стали резкие движения: езда на коне, жесткий секс; тряска в автомобиле, травматические падения. Пациентки, как правило, бледнеют.
Беременность
Тянущие дискомфортные ощущения в этот период для женщины довольно типичны. Особенно, когда плод совершает движения, повороты. Очень важно при усилении болей исключить появление хирургической патологии. Для этого нужна консультация опытного хирурга.
Патологические изменения в нижнем отделе позвоночника
Еще одна важная группа заболеваний, которые становятся причиной появления описываемого симптома. Боль возникает по механизму иррадиации. То есть повреждается тот или иной сегмент позвоночника, который отражается на функции спинномозгового нерва, иннервирующего переднюю поверхность брюшной стенки в нижнем этаже.
Стеноз позвоночного канала
Суть заболевания в том, что полость спинномозгового канала пережимается извне. В результате возникает боль в спине, которая отдает влево или вправо в области живота внизу. При этом могут быть чувствительные нарушения по типу парестезий (онемений) и даже двигательных по типу парезов.
Межпозвоночная грыжа
Патология касается грубоволокнистого диска, который находится между позвонками. Боль в животе внизу слева может возникать при возникновении грыжи именно в поясничном или крестцовом отделе позвоночника.

Болевой синдром очень интенсивный. Он простреливающий, как при остеохондрозе. Сопутствующий синдром — невозможность разогнуться. Обычные обезболивающие могут не купировать полностью болевые ощущения. Используются миорелаксанты и антиконвульсанты (Карбамазепин, Финлепсин).
Сколиоз
Искривление позвоночника в поясничном или нижнегрудном отделе приводит к пережатию нервных стволиков. Оно вызывает боли в указанных отдела позвоночного столба, иррадиирущие в переднюю область живота снизу.
Артроз тазобедренного сустава
Речь идет о дегенерации хряща указанного сустава слева. При ухудшении течения остеоартроза может появиться синовит, тендинит или энтезит. Эти явления вызывают боли при движении в суставе слева.
Иногда дискомфорт по механизму отражения появляется в области живота. Как правило, это надлонная область. На рентгене таза видны признаки дегенерации хряща и остеофиты сочленяющихся в суставе костных структур.
Асептический некроз головки бедра
Признаки схожи артрозом тазобедренного сустава. Присоединяется температурная реакция. Боль усиливается при ходьбе настолько, что пациент предпочитает не двигаться или не опираться на пораженную ногу. Подтверждает диагноз рентген сустава и проведение МРТ.
Почечная колика
Среди проблем с почками и мочевыводящей сферой есть заболевания, которые тоже могут вызвать боли внизу живота слева у женщин. На первом месте это все-таки почечная колика на фоне мочекаменной болезни. Боли при этом иррадиируют (отдают) в область паха и промежности.

На спазмолитики положительный ответ может быть кратковременным.
Для камня в почках характерно следующее:
- Боль схваткообразная.
- Интенсивность болевого синдрома высокая.
- На пике боли возможна тошнота и рвота, которая облегчения не приносит.
- Моча приобретает бурый, алый или малиновый оттенок.
- В анамнезе уже было самостоятельное отхождение камней или же хирургическое (ультразвуковое) лечение.
- На УЗИ виден конкремент.
В моче видны эритроциты. Обычно их настолько много, что лаборанты описывают количество, как сплошь. Камень может двинуться по мочеточнику. Тогда болевой синдром усиливается и иногда может вызвать шок. Обнаружить камень в этой ситуации позволит обзорная рентгенография и применение контраста (при урографии).
Аппендицит
Боль внизу слева у женщин не типична для этого заболевания. Но при перитоните может быть разлитая боль, когда непонятно, где больше болит. Второй вариант, когда это возможно, присоединение реактивного панкреатита. На первый план выходит неустойчивый стул и другие проявления нарушения функции поджелудочной железы.
Панкреатит
Боль при этом локализована вокруг пупка, больше слева. Она носит впоследствии опоясывающий характер. На первом плане явления интоксикации, среди которых подъем температуры до фебрильного уровня, а также диспепсия. Это тошнота, рвота, жидкий стул.
Хронический цистит
Воспаление мочевого пузыря протекает остро. Боль режущая, локализована прямо над лоном. Она редко бывает с одной стороны. Мочеиспускание болезненное. При этом есть ощущение неполного опорожнения. Женщины очень часто бегают в туалет, мочатся малыми порциями.

В первые дни повышается температура тела. Она редко достигает фебрильного уровня, обычно ниже 18.5 С. Диагностика включает УЗИ мочевого пузыря, почек, анализ мочи общий и по Нечипоренко, а также посев мочи.
Дисменорея
К этой группе относят болевые ощущения, так или иначе связанные с менструальным циклом. Боль при месячных называют дисменореей. При этом также может быть дискомфорт в области молочных желез, промежности. Необходимо УЗИ гениталий, консультация гинеколога и эндокринолога.
Ревматическая полимиалгия
Это заболевание более типично для пациентов старшей возрастной группы. Боли возникают в пояснице, но могут иррадиировать и в область передней брюшной стенки. Заболевание лечится ревматологами. Кроме болей в пояснице патогномоничным признаком считают поддельтовидный бурсит (воспаление суставной сумки под дельтовидной мышцей).
Сбои в нервной системе
Сюда относят невротические мягкие расстройства или же нарушения психотического уровня. Проблем со стороны внутренних органов нет. Пальпация абсолютна безболезненная. Инструментальные и лабораторные данные не дают никаких отклонений от нормы. В этих ситуациях помогает психотропная терапия.
Онкологические заболевания
При наличии злокачественного заболевания обращают внимание на наличие “малых” признаков.
К ним относят:
- Снижение аппетита.
- Отвращение к определенным видам пищи.
- Снижение веса.
- Бледность.
- Подъемы температуры без видимой на то причины.
- Утомляемость, слабость.
- Снижение толерантности к физической нагрузке.
 На схеме показаны причины болей внизу живота у женщин.
На схеме показаны причины болей внизу живота у женщин.
Боли в животе при этом носят постоянный, нарастающий характер. Плохой прогностический признак — появление или усиление болевого синдрома в ночное время.
В каком случае, к какому врачу обратиться? Методы диагностики
Важна маршрутизация и то, к какому специалисту обратиться с самого начала. Это в острых ситуациях сэкономит драгоценное время.
Очный осмотр у врача
Если боль беспокоит уже давно, неострая, по интенсивности несильная или умеренная, можно без скорой помощи обратиться к терапевту. Выслушав жалобы и собрав анамнестические данные, он назначит анализы и обследования, а затем направит в тому специалисту, к которому, по его мнению, относится выявленная патология.
При сильных болях на фоне температуры, особенно при наличии дизурических явлений (резях при мочеиспускании, учащении мочеиспускания), есть смысл получить консультацию хирурга или уролога.

При наличии осложненного гинекологического анамнеза требуется гинеколог. Когда кроме болей есть кровь в стуле, патологические примеси в каловых массах, незамедлительно следует просить консультации колопроктолога или общего хирурга.
Лабораторная диагностика
Из этой группы обследований назначаются в первую очередь общий анализ крови и мочи. В экстренных случаях они выполняются в порядке CITO! Биохимический анализ крови, анализ кала необходимы для дальнейшего выстраивания клинической гипотезы. Очень важен уровень печеночных ферментов, билирубина. При поражении поджелудочной железы повышается уровень амилазы крови и диастазы мочи.
Аппаратная диагностика
Для врача любой специальности хорошим подспорьем будет ультразвуковое обследование внутренних органов брюшной полости и забрюшинного пространства, малого таза, а также рентгенография органов грудной клетки, таза. В сомнительных клинических ситуациях прибегают к томографическим методикам. Это КТ, МРТ. Иногда требуется введение контрастного соединения для лучшей визуализации.
Что делать при болях внизу живота слева?
В первую очередь нужно уменьшить болевую импульсацию. Для этого используется спазмолитическое средство. При болях в животе врачи не рекомендуют принимать обезболивающие препараты.
Это “смазывает” клиническую картину и может только навредить при постановке диагнозе и определении лечебной тактики. Уже на этапе лечения в стационаре или амбулатории можно принимать препараты под контролем лечащего врача.
Средства для обезболивания
Боль внизу живота слева у женщин — основание для обезболивания с помощью медикаментозных средств. Применяются консервативные методики, вспомогательные и радикальные (хирургические). Без экстренных показаний как подготовительный этап к операции может использоваться медикаментозная терапия.
Медикаментозное лечение
Уменьшить болевые ощущения помогают спазмолитические средства. Их выбор велик. Можно выбрать неселективные лекарства по типу Но-Шпы или Дротаверина. При известной патологии, например, при дискинезии желчевыводящих путей хорошо помогают такие средства, как Дюспаталин или Мебеверин.