Болит и печет кожа спины
Жжение в спине – клинический симптом, который может входить в симптомокомплекс патологий опорно-двигательной системы, заболеваний дыхательных путей, органов пищеварения и кардиологических нарушений. В большинстве случаев жгучие боли указывают на инфекционные и воспалительные заболевания позвоночника и паравертебральных (околопозвоночных) тканей, но при проведении первичной диагностики большое значение имеет определение четкой локализации болевого синдрома, его течения и интенсивности. Например, сильное жжение между лопаток возникает при межреберной невралгии и остеохондрозе шейного и грудного отдела позвоночника, а жгучие ощущения за грудиной с левой стороны могут быть одним из первых признаков инфаркта. Диагностика при подобных болях всегда комплексная и проводится по принципам дифференциального выявления, то есть, целью обследования также является исключение других возможных заболеваний с похожей клинической картиной.
Жжение в спине
Спинальные инфекции – основная причина жжения
Причин появления жгучих ощущений в области спины может быть много. Некоторые из них, например, инфекционно-воспалительные патологии спины, опасны своими осложнениями и последствиями, поэтому при сильном или долго не проходящем жжении в спине и позвоночнике лучше обратиться за консультацией к специалисту. В группу спинальных инфекций входят инфекционные заболевания позвоночника, возникающие в результате агрессивного воздействия бактериальных и вирусных патогенов (реже причиной воспалительных процессов становятся грибки и простейшие).
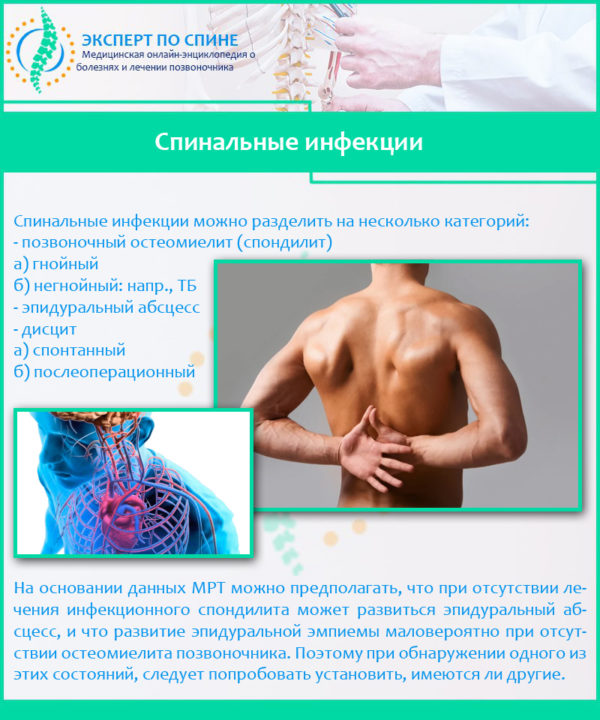
Спинальные инфекции
Бактериальный остеомиелит
Наиболее тяжелым и распространенным инфекционным заболеванием спины является бактериальный остеомиелит. Основная опасность данной болезни в том, что патогенные бактерии, к которым также относятся микобактерии туберкулеза, поражают не только костные структуру, но и костный мозг, находящийся в теле трубчатых костей, а также окружающие позвоночник мягкие ткани. Костный мозг является важнейшим органом кроветворения, поэтому у больных с различными формами остеомиелита лабораторное исследование крови всегда выявляет выраженную анемию и сдвиг лейкоцитарной формулы.
Клинически остеомиелит проявляется не только жжением, но и другими симптомами, которые зависят от того, в каком именно опорно-двигательном сегменте протекает воспалительный процесс, а также степени инфильтрации мягких околопозвоночных тканей.
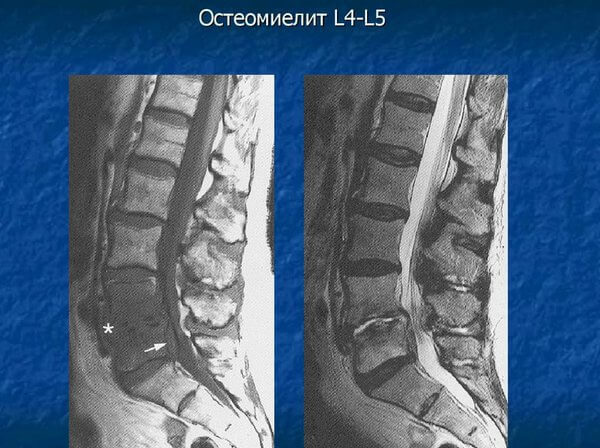
Поражение 4-5 позвонков
Таблица. Клиническая картина гнойного остеомиелита в зависимости от его формы.
| Форма заболевания | Типичные признаки |
|---|---|
| Гематогенно-септическая (с развитием системной воспалительной реакции) | Первым признаком гнойного остеомиелита является повышение температуры до 39,5°-40°C, сопровождающееся симптомами острого интоксикационного синдрома: рвотой, тошнотой, отсутствием аппетита, сильными головными болями. Кожа в области воспалительного процесса становится горячей, приобретает ярко-красный оттенок. Больной жалуется на сильную боль (преимущественно жгучую) и может точно указать ее локализацию. У больных с заболеваниями печени может быть ярко выражен желтушный синдром. |
| Местная | Жжение в спине имеет слабую или умеренную интенсивность, а большая часть больных сохраняет свою работоспособность. Состояние пациента в большинстве случаев удовлетворительное. Кожа в месте воспалительного процесса отечная, может наблюдаться гиперемия кожного покрова. |
| Адинамическая (токсическая) | Самая тяжелая форма, отличающаяся быстрым началом и агрессивным течением. У пациента поднимается давление, появляются судороги, угнетается сознание. Быстро развивается сердечная недостаточность. |
Обратите внимание! Если жжение в спине сопровождается повышением температуры и ухудшением общего самочувствия, необходимо сразу обращаться в больницу, так как остеомиелит опасен своими осложнениями. Они могут затрагивать не только костно-мышечную систему (переломы и деформация костей и суставов, гнойный артрит), но и другие органы, например, легкие или головной мозг.
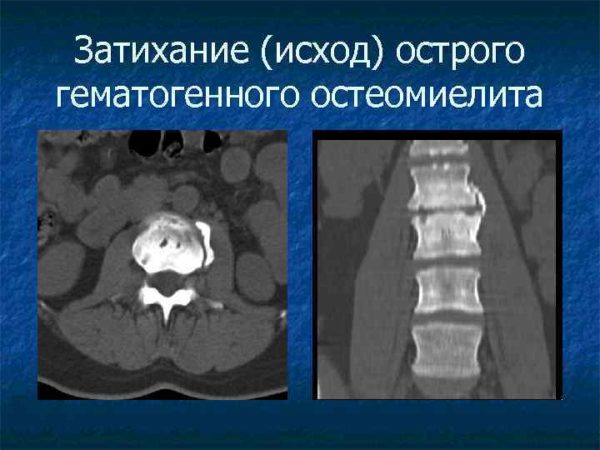
Затихание (исход) острого гематогенного остеомиелита
Эпидурит (спинальный эпидуральный абсцесс)
Эпидурит – это инфекционное воспаление эпидуральной жировой клетчатки, которая заполняет полость между твердыми оболочками спинного мозга и соединительной оболочкой, покрывающей костное тело позвонков. Так как в эпидуральной клетчатке содержится большое количество венозных сплетений и рыхлой соединительной ткани, воспалительные процессы в эпидуральном пространстве проявляются преимущественно жгучими и ноющими болями (без клиники острого болевого синдрома). Наличие одного или нескольких гнойных очагов при эпидурите приводит не только к образованию абсцессов, но и к развитию неврологической симптоматики, которая в большинстве случаев выражена довольно слабо.
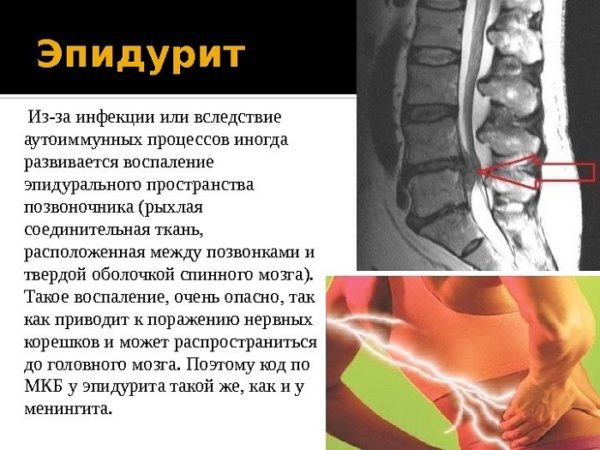
Эпидурит
Клиническая картина при инфекционном поражении эпидурального пространства и расположенной в нем жировой клетчатки может быть представлена следующими признаками:
- жжение или умеренное покалывание в спине в одном или нескольких сегментах позвоночника;
- отек и болезненность позвонков (выявляется при визуальном или физикальном осмотре) спины;
- асимметрия паравертебральных мышц;
- нарушение общего неврологического статуса (провоцируется компрессией спинномозговых окончаний).
Интоксикационный синдром при эпидурите выражен слабо или отсутствует совсем.
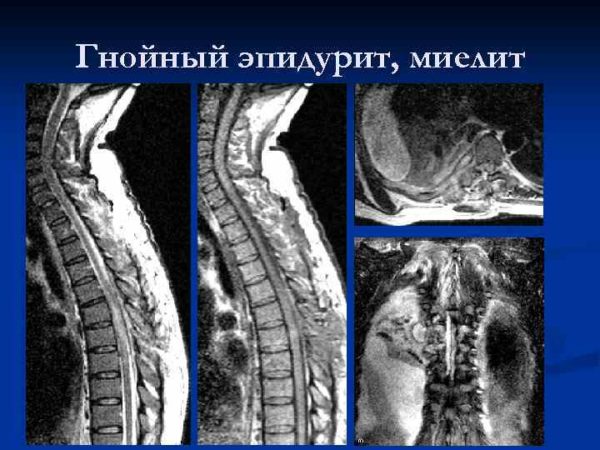
Гнойный эпидурит, миелит
Как лечить спинальные инфекции?
При любых инфекционных заболеваниях позвоночника больным назначается массивная антибактериальная терапия с применением антибактериальных, противопротозойных и противомикробных средств. Препаратами, входящими в протокол первой линии, чаще всего являются цефалоспорины 3 поколения («Цефтриаксон») и «Цефуроксим». Применение стандартных антибиотиков пенициллинового ряда (главным образом, амоксициллина) при острых гематогенных инфекциях малоэффективно. Важно учитывать, что амоксициллин при инфекционном поражении позвоночника всегда назначается вместе с клавулановой кислотой («Амоксиклав», «Флемоксин»), которая усиливает его действие и абсорбцию.
«Цефтриаксон»
Вспомогательная и симптоматическая терапия может включать следующие препараты:
- плазменные растворы и искусственные заменители крови (вводятся внутривенно при помощи инфузомата);
- иммуностимуляторы;
- дезинтоксикационные растворы и препараты для восстановления водно-электролитного баланса (при сильной рвоте);
- витамины (в жидких формах).
В период ремиссии показано применение физиотерапевтических методов (электрофорез, УВЧ).
«Амоксиклав»
Важно! При некоторых инфекционных заболеваниях позвоночника, например, остеомиелите, единственным способом эффективного лечения и профилактики осложнения является хирургическая терапия. После операции может потребоваться ношение специальных фиксаторов для спины (в том числе, гипсовой лангетки). Для предупреждения постоперационных инфекций применяются противомикробные средства в виде уколов или таблеток (метронидазол по 250-500 мг 2 раза в день в течение 10 дней).
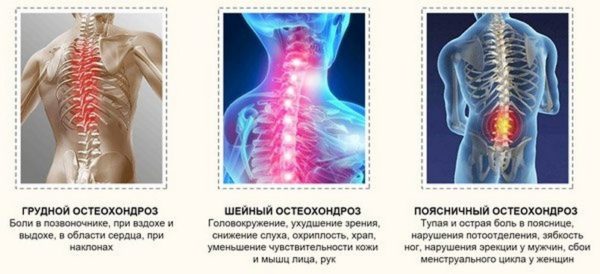
Жгучая боль при остеохондрозе
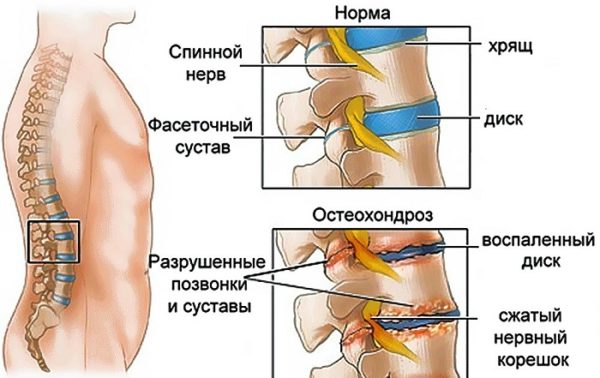
Остеохондроз является самым распространенным заболеванием позвоночника. Патология представляет собой разрушение межпозвоночных дисков и возникающую на этом фоне деформацию позвонков. Главной причиной дегенеративных процессов в позвоночнике при остеохондрозе является дисковая дистрофия. Питание межпозвонковых дисков (главных «амортизаторов» позвоночника) осуществляется через кровеносные сосуды центрального позвоночного канала. По ним в хрящевые волокна, являющиеся основным компонентом студенистой дисковой пульпы, поступает кровь, обогащенная кислородом и питательными веществами: витаминами, минералами, аминокислотами и т. д.
Чаще других при остеохондрозе страдают кости и связки. На данный момент от 40 до 90 процентов людей земного шара испытывают симптомы этого заболевания
Когда питание хрящей нарушается, диск обезвоживается и высыхает, теряя свою эластичность и упругость. Снижение амортизационной функции приводит к раздавливанию диска смежными позвонками и выпиранию дискового ядра через фиброзное кольцо, окружающее пульпу межпозвоночного диска. Такие выпячивания и выпирания (они называются грыжами и протрузиями) сдавливают отходящие от спинного мозга нервные пучки, вызывая острую боль, которая может иметь колющий, стреляющий или режущий характер.
Жжение также является характерным симптомом для остеохондроза и в большинстве случаев указывает на то, что произошло обострение. Жгучая боль может иметь умеренную интенсивность, но чаще всего больные жалуются на приступы острого болевого синдрома, основной локализацией которого является шейный и грудной отдел позвоночника. При хроническом остеохондрозе жжение возникает преимущественно в ночное время суток и может вызывать расстройства сна (человек просыпается ночью и не может уснуть снова из-за сильной боли).
Остеохондроз позвоночника
Как справиться с болью?
Чтобы облегчить приступ внезапной жгучей боли при остеохондрозе, можно воспользоваться одним из приведенных ниже способов.
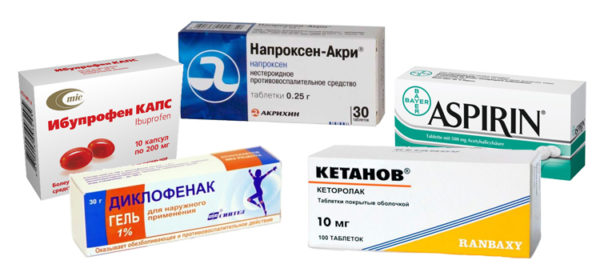
- Обезболивающие лекарства. Наиболее эффективны при остеохондрозе препараты из групп НПВС (нимесулид, диклофенак, мелоксикам). Для быстрого купирования болей необходимо принять максимальную разовую дозировку, указанную в инструкции (не путать с суточной дозировкой!).
НПВП (НПВС)
- Тепловое воздействие. Прогревание – один из самых эффективных способов избавления от жгучей боли в домашних условиях. Для этих целей можно использовать грелку, шерстяной пояс или платок, а также некоторые минералы (парафин, озокерит). Если ничего из перечисленного дома не оказалось, можно принять горячую ванну или душ. В большинстве случаев он помогает существенно снизить интенсивность болей или избавиться от них совсем.
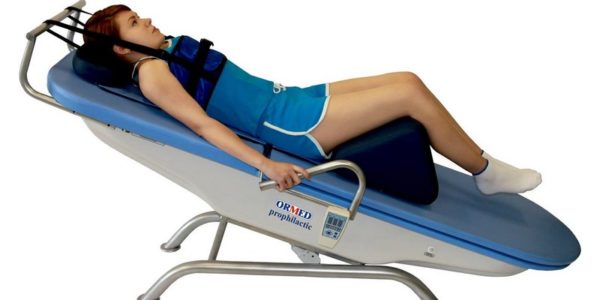
- Вытяжение позвоночника. Вытяжением позвоночника занимается специально обученный специалист – мануальный терапевт. В домашних условиях снять мышечный спазм (а именно чрезмерное мышечное напряжение и является причиной жжения в спине при остеохондрозе) можно при помощи турника. Чтобы болевой синдром стал менее интенсивным, можно просто повисеть на турнике или потянуть позвоночник при помощи специальных упражнений.
Вытяжение позвоночника
Обратите внимание! Некоторые пациенты, стремясь уменьшить интенсивность болей, стараются принять лежачее положение. Если приступ начался ночью, делать этого не стоит, так как нахождение в статической позе только ухудшит имеющиеся симптомы.
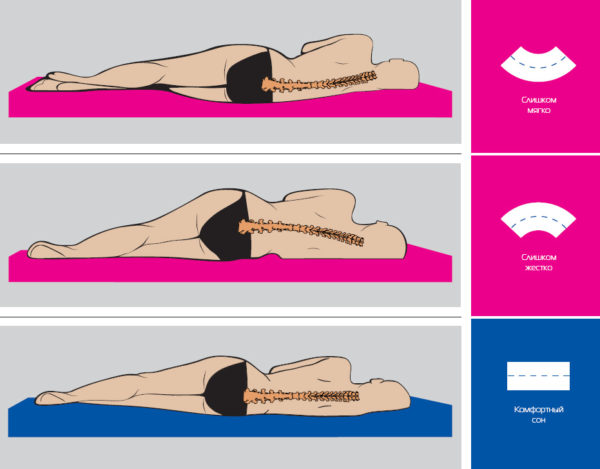
Как правильно подобрать матрас
Жжение в спине как симптом кардиалгии
Кардиалгический синдром – еще одна возможная причина жгучих болей спине (в верхней части). Локализуются подобные боли преимущественно с левой стороны, но могут иррадиировать в правую руку, предплечье или лопатку. Отличительной особенностью жжения при кардиалгическом синдроме является отсутствие патологий кардиоваскулярной системы. Состоит данный синдром из двух типов болей.

Кардиалгия
Таблица. Боли при кардиалгическом синдроме.
| Название | Что это такое? |
|---|---|
| Торакалгия | Боли в грудной клетке (преимущественно в центральной части). |
| Кардиалгия | Боль в области сердца (левая часть грудной клетки). |
Основными причинами кардиалгических болей являются вертеброгенно-мышечные патологии (сюда можно отнести миофасциальный болевой синдром, возникающий на фоне дегенеративных и дистрофических изменений в позвоночнике) и вегетативные расстройства (вегето-сосудистая дистония). Примерно у трети больных кардиалгия возникает на фоне хронической ишемии сердца. Ишемическая болезнь сердца представляет собой стойкое расстройство кровообращения в коронарных артериях и характеризуется нарушением кровоснабжения миокарда – мышечного слоя сердечной мышцы, составляющего основную массу органа.
В числе других возможных причин кардиалгического синдрома могут быть:
- стенокардия;
- миокардит и перикардит (воспаление мышечного слоя и наружной оболочки сердца);
- различные виды аритмии (нарушение сердечного ритма и проводимости);
- недостаточность аортального клапана сердца;
- кардиомиопатия;
- врожденные и приобретенные пороки сердца.
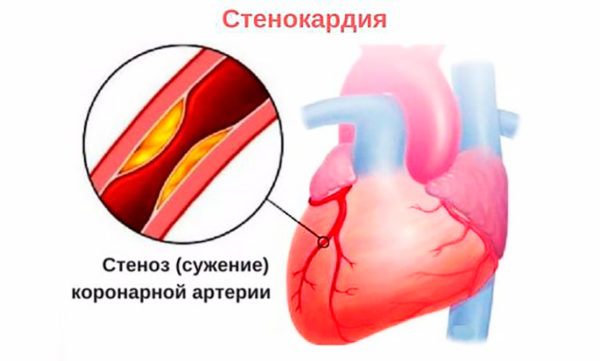
Стенокардия
Важно! Приступ внезапного жжения в спине (за грудиной) может указывать на начинающийся инфаркт миокарда. Это патология с высоким риском летальности, поэтому если больной не страдает хроническими заболеваниями позвоночника, при появлении подобной симптоматики следует обратиться за медицинской помощью.
Первая помощь и лечение
В качестве первой помощи при болях, которые предположительно могут быть связаны с патологиями сердца, используют «Нитроглицерин» (спрей или таблетки). Их следует применять сублингвально, то есть, под язык в дозировке 0,5-1 мг. В случае отсутствия достаточного эффекта через 5-7 минут можно повторить прием. Очень важно убедиться, что у человека нет противопоказаний к применению нитратов и нитратоподобных препаратов, например, черепно-мозговой гипертензии или изолированного стеноза митрального клапана (полный перечень указан в инструкции).
«Нитроглицерин»
По назначению врача для лечения кардиалгического синдрома также используются:
- седативные препараты с легким снотворным действием («Валокордин», «Корвалол», «Валосердин»);
- успокаивающие средства растительного происхождения (валериана корень, пустырника плоды);
- антиангинальные препараты из группы блокаторов кальциевых каналов («Верапамил»);
- психотропные средства.
Эффективной мерой для купирования внезапного приступа кардиалгии является массаж (как самомассаж сердца, так и массаж спины в области шейного и грудного отдела позвоночника). При хроническом течении показана лечебная физкультура, дыхательная гимнастика, лечение минеральными водами.

«Верапамил»
Заболевания периферической нервной системы
Невралгия периферических нервов также является достаточно распространенной причиной появления жгучих ощущений в спине. Заболевание характеризуется поражением нервных корешков и возникает на фоне компрессии (сдавливания) спинномозговых нервов и их окончаний. В зависимости от локализации патологической процесса выделяют межреберную невралгию и радикулит (корешковый синдром).
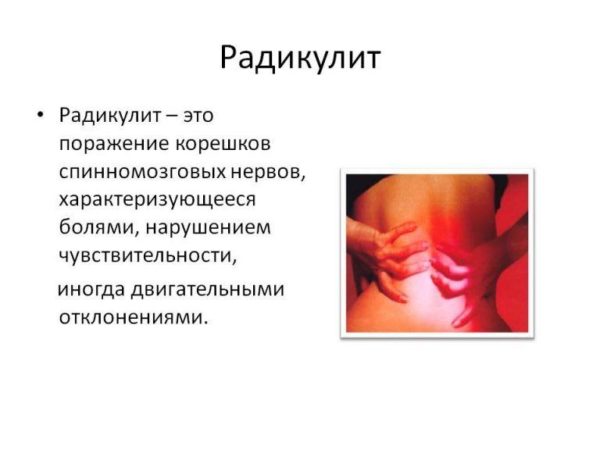
Радикулит
Причинами невралгии может быть большое количество заболеваний, например:
- остеохондроз;
- межпозвоночные грыжи и протрузии;
- спондилолистез;
- спондилодисцит;
- сколиоз и т. д.
Защемление нервов может произойти также в результате механического повреждения при ушибах, падениях или во время неправильно выполненного массажа. Сдавливать нервные окончания может как пульпа межпозвоночных дисков, так и края позвоночных тел или остеофитов (костных наростов). Предрасполагающими факторами также являются стрессы, переохлаждение, избыточная масса тела, малоподвижный образ жизни. У лиц, страдающих алкогольной зависимостью, невралгия периферических нервов встречается в несколько раз чаще. Это связано с тем, что вещества, содержащиеся в этиловом спирте, нарушают всасывание некоторых витаминов и минералов, необходимых для здорового функционирования нервной системы (например, магния и витаминов группы B), что и ведет к ухудшению питания нейронов.
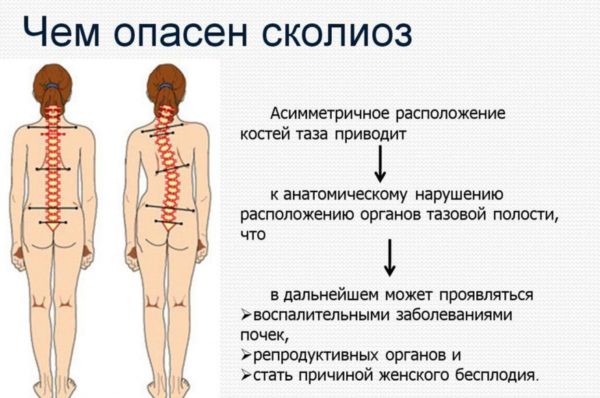
Чем опасен сколиоз
Что делать, если защемило нерв?
Важно учитывать, что боль при невралгии может быть не только жгучей, но и пульсирующей, стреляющей, пронизывающей, колющей и т. д. Основным методом лечения данного вида болей является прогревание пораженного участка (одновременно с противовоспалительными лекарствами в форме мазей и гелей). Наиболее действенные методы борьбы со жгучими болями, вызванными невралгическими расстройствами, перечислены ниже.
- Трансдермальные пластыри. Такие пластыри содержат разогревающие компоненты (например, экстракт красного или кайенского перца) и крепятся на кожу на болезненный участок. Носить 1 пластырь можно в течение 1-2 дней.
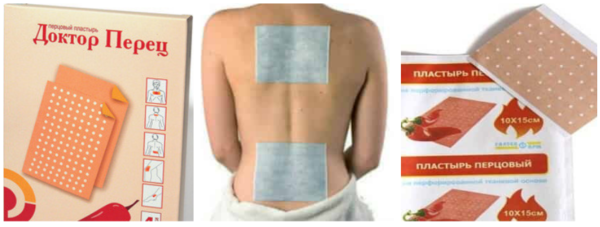
Трансдермальные пластыри
- Баня или сауна. Прогревание в бане или сауне также помогает быстро избавиться от жгучих болей при радикулите или межреберной невралгии. Для достижения положительного результата находиться в парной следует около 15-20 минут.
- Мешочек с солью. Это старый способ борьбы с невралгическими болями, эффект от которого наступает примерно в течение 30-40 минут. В мешочек из натуральной ткани насыпать около 150-200 г поваренной соли, нагреть его и приложить к больному месту. Результат появится быстрее, если обернуть воспаленное место пуховым платком.

Мешочек с солью
В качестве средства первой помощи также можно использовать спиртовой раствор йода (нарисовать йодную сеточку в месте максимальной болезненности), но данный способ не подходит людям с заболеваниями щитовидной железы. Если дома есть твердый парафин, можно использовать его для тепловых аппликаций. Для этого необходимо немного подогреть минерал на водяной бане и приложить к больному месту на 15-30 минут. Для достижения лечебного результата выполнять такую процедуру нужно 2 раза в день.
Из медикаментозных методов эффективны мази на основе производных пропионовой кислоты (ибупрофен) и диклофенака. Справиться с болью помогают также согревающие и местно-раздражающие мази («Капсикам», «Финалгон»), средства, в состав которых входит пчелиный или змеиный яд, скипидарная эмульсия или камфорный спирт. Эти препараты обладают выраженным обезболивающим действием, устраняют мышечный спазм, уменьшают отечность мягких тканей и улучшают кровообращение, восстанавливая нормальное питание нервных клеток.

«Капсикам»
Видео – Упражнения для устранения жжения в спине
Жжение в спине – частый симптом заболеваний позвоночника, но он также может быть проявлением и других патологий, например, ишемической болезни сердца или инфаркта миокарда. Чтобы не допустить серьезных последствий, важно знать основы оказания первой помощи при различных нарушениях и своевременно обращаться в медицинское учреждение, так как в большинстве случаев благоприятный прогноз зависит от раннего выявления имеющихся заболеваний.
Диагностика — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Диагностика — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник
Почему моя спина постоянно горит, и как это лечить? Довольно частый вопрос на приеме у невролога.
Обратитесь к врачу, если боль сильно влияет на Вашу жизнь, сопровождается высокой температурой или неврологическими симптомами, такими как онемение в кистях или стопах, слабость в ногах, проблемы с равновесием, а также нарушение контроля за мочевым пузырём или кишечником (недержание мочи или кала).
Причины «горячей» спины
Боль в спине — распространённая жалоба. Многие люди в определённые моменты жизни страдают от боли в позвоночнике. Растяжение мышц в спине, как правило, характеризуется тупой ноющей болью, которая может перейти в спазм, особенно во время движения. Но горячая или жгучая боль в спине, которая может возникнуть в любой области позвоночника, обычно связана с проблемами с нервами.
Причины «горячей» спины могут включать:
1) Рассеянный склероз
Рассеянный склероз является заболеванием, которое вызывает повреждение нервных волокон, идущих от спинного мозга к головному мозгу. Оно также повреждает вещество, которое покрывает эти волокна, называющееся миелином. Это повреждение изменяет способ интерпретации сигналов, идущих от нервов к головному мозгу и другим частям нашего тела.
Рассеянный склероз вызывает целый ряд симптомов, включая слабость и скованность мышц, покалывания и онемение в конечностях, а также боль. Согласно данным Международной федерации рассеянного склероза (МФРС), 55 процентов людей с этим состоянием страдают от значительной боли. Несмотря на то, что боль, которая ощущается как жжение, наиболее часто встречается в руках и ногах, она также может затрагивать и спину.
Лечение рассеянного склероза включает:
- физиотерапию;
- приём мышечных релаксантов;
- приём стероидных и имунных препаратов.
2) Компрессия или защемление нерва
Нервы позвоночника могут быть сдавлены по ряду причин. К этим причинам относятся:
1. Грыжа или протрузия межпозвонкового диска
Наш позвоночник состоит из серии костей (позвонков), стоящих друг на друге. Позвоночник насчитывает 7 позвонков в шейном отделе (шее), 12 позвонков в грудном отделе, 5 позвонков в поясничном отделе (пояснице). Межпозвонковый диск располагается между позвонками и имеет неоднородную структуру. Межпозвонковый диск защищает позвонки, поглощая шок во время таких стандартных действий, как бег, поднятие тяжестей и прочих.
Каждый межпозвонковый диск имеет две части: мягкое студенистое содержимое (пульпозное ядро) и твёрдое внешнее кольцо (фиброзное кольцо). Дегенеративные процессы или травма могут привести к тому, что пульпозное ядро начнёт выбухать наружу через трещину в фиброзном кольце. Такое состояние известно как грыжа межпозвонкового диска. Грыжа межпозвонкового диска может вызывать боль и дискомфорт. Если грыжевой материал сдавливает один из позвоночных нервов, то Вы также можете испытывать онемение и боль по ходу защемлённого нерва. В тяжёлых случаях Вам может потребоваться операция по удалению или восстановлению больного диска.
Грыжа межпозвонкового диска может появиться в любой части позвоночника, начиная с шеи и заканчивая поясницей. Межпозвонковая грыжа может оказывать дополнительное давление на нервы и окружающие их мышцы.
Симптомы межпозвонковой грыжи включают:
- боль и онемение, особенно часто — по одной стороне тела;
- боль, которая отдаёт в руку или ногу;
- боль, усиливающуюся в ночное время и во время некоторых движений;
- боль, которая усиливается после долгого пребывания в одной позе;
- боль при ходьбе на короткие дистанции;
- необъяснимая слабость в мышцах;
- покалывания и жжение в затронутой области.
Тип боли может варьироваться от человека к человеку. Обратитесь к врачу, если Ваша боль приводит к онемению или покалывания, которые влияют на Вашу способность контролировать мышцы.
Причины межпозвонковой грыжи включают возраст, травматическое повреждение позвоночника, длительное пребывание в статических позах, поднятие тяжестей и другие.
Наиболее часто эмоциональный характер описания боли (горит спина) встречается в грудном отделе позвоночника, как самом неподвижном отделе позвоночника.
2. Стеноз позвоночного канала
Позвоночник — это столб из костей, называемых позвонками и обеспечивающих стабильность и поддержку верхней части спины. Он позволяет нам поворачиваться и сгибаться. Нервы позвоночника проходят через отверстия в позвонках и проводят сигналы от головного мозга к остальным частям тела. Окружающие кости и ткани защищают эти нервы. Если нервы повреждаются, то это может привести к проблемам с ходьбой, равновесием и чувствительностью.
Стеноз позвоночного канала — это такое состояние, при котором позвоночный канал сужается и начинает сдавливать спинной мозг. Как правило, это постепенный процесс. Если сужение минимально, то человек может не испытывать никаких симптомов. Слишком сильное сужение может привести к сдавлению нервов и вызвать проблемы. Кроме того, первичный или вторичный стеноз позвоночного канала усугубляет течение остеохондроза позвоночника и его осложнений таких как, протрузия и грыжа межпозвонкового диска, спондилоартроз и спондилез позвоночника.
Стеноз может возникнуть в любой области позвоночника.
Симптомы стеноза позвоночного канала прогрессирует со временем. Вы можете испытывать:
- слабость в руке или ноге;
- боль в пояснице в положении стоя и при ходьбе;
- онемение в ногах или ягодицах;
- проблемы с равновесием.
Сидение в кресле, как правило, помогает уменьшить эти симптомы. Тем не менее, потом они могут вернуться.
Причины стеноза позвоночного канала включают:
- врождённый дефект позвоночника;
- врождённый узкий позвоночный канал;
- искривление позвоночника (сколиоз);
- болезнь Педжета;
- костные опухоли;
- ахондроплазию, являющуюся одним из типов карликовости.
- остеохондроз позвоночника, приводящий к вторичному стенозу позвоночного канала.
3. Ишиас
Ишиас — это комплекс симптомов, связанных с защемлением седалищного нерва. Седалищный нерв начинается в спинном мозге, проходит через бёдра и ягодицы и спускается в ноги. Он является самым большим нервом нашего тела.
Ишиас может проявляться в боли в спине, ягодице и ноге разной степени интенсивности, а также в онемении, покалываниях, жжении, ощущении горячего или холодного и слабости.
Симптомы ишиаса также могут включать:
- боль, усиливающуюся при движениях;
- онемение или слабость в ногах или стопах по ходу седалищного нерва;
- болезненные покалывания;
- в тяжёлых случаях — нарушение мочеиспускания и дефекации.
Несмотря на то, что обычно ишиас является следствием поясничной межпозвонковой грыжи, оказывающей прямое воздействие на нерв, к симптомам ишиаса может привести любое раздражение или воспаление седалищного нерва. Раздражение нерва межпозвонковой грыжей часто называют радикулопатией. Кроме сдавления нерва межпозвонковым диском, другие причины ишиаса включают сдавление нерва близлежащей костью, опухолью, мышцей, внутреннее кровотечение, инфекцию, травму и другие. Иногда ишиас может возникнуть вследствие сдавления седалищного нерва во время беременности.
В зависимости от причины, ишиас может лечиться с помощью:
- безнагрузочного вытяжения позвоночника;
- лечебной физкультуры;
- физиотерапии;
- отдыха;
- прикладывания льда;
- обезболивающих или противовоспалительных средств.
В крайних случаях пациентам с защемлением нерва показано хирургическое лечение.
3) Опоясывающий лишай
Опоясывающий лишай — это инфекция нервов нашего тела, вызывающаяся тем же самым вирусом, что и ветряная оспа (варицелла-зостер). Если Вы переболели ветряной оспой, вирус может никак не проявлять себя в течение десятилетий. Мы точно не знаем, почему у некоторых людей вирус активируется повторно, но, если это случилось, то у человека возникает пузырчатая сыпь с сильным болевым синдромом, которая часто опоясывает туловище, включая позвоночник.
У многих людей боль проходит, как только сыпь заживает. Тем не менее, у некоторых опоясывающий лишай может вызвать длительную боль, называемую «постгерпетической невралгией».
Лечение боли при опоясывающем лишае может включать:
- нервную блокаду;
- противовирусные средства;
- обезболивающие средства;
- антидепрессанты;
- стероидные препараты.
4) Болезнь Лайма
Согласно исследованию, опубликованному в журнале «Curr

