Болит спина нет сайт
Особенность диагностики боли в спине заключается в том, что, как правило, основное значение имеют жалобы пациента, а не объективные признаки, которые врач обнаруживает при осмотре. Так, межпозвоночные диски изменены у большинства людей старше 50 лет, но далеко не у всех из них болит спина. И напротив, боль в спине может возникать и при отсутствии видимых анатомических нарушений. В связи с этим очень важно, что бы пациент, собираясь обратиться к врачу, вспомнил, когда впервые появилась боль в спине, с чем это было связано, какова локализация боли, были ли травмы, от каких других заболеваний он страдает. Подробная информация поможет врачу составить полную картину заболевания (при необходимости назначить дополнительные обследования) и разработать оптимальный план лечения.
Пройдите тест для предварительной диагностики боли в спине
Алгоритм диагностики боли в спине
1.ИСКЛЮЧЕНИЕ СЕРЬЕЗНОЙ ПАТОЛОГИИ.
Необходимо убедиться, что боль не является проявлением серьезной патологии (такой как перелом позвонка, опухоль, инфекция, заболевания внутренних органов). На возможность наличия серьезной патологии могут указывать выявленные при расспросе пациента сигналы опасности — красные флаги. В этих случаях может потребоваться дополнительное обследование пациента.
2. ИСКЛЮЧЕНИЕ /ВЫЯВЛЕНИЕ РАДИКУЛОПАТИИ.
Следующий диагностический шаг направлен на выявление возможной радикулопатии. Диагностика компрессионно-ишемических синдромов (радикулопатия, старое название «радикулит») основывается на результатах неврологического обследования. Наиболее важным симптомами для диагностики радикулопатии является комбинация боли с симптомами «выпадения». «Классическая» картина радикулопатии включает острые боли, простреливающие боли, нарушение чувствительности в зоне иннервации сдавленного нерва, снижении рефлексов. Как правило, болевой синдром при радикулопатии продолжается свыше 1 недели и требует лечения под наблюдением невролога.
3. ВЕРТЕБРОЛОГИЧЕСКОЕ ОБСЛЕДОВАНИЕ.
При отсутствии симптомов, указывающих на серьезную спинальную патологию или радикулопатию, высока вероятность, что боль является неспецифической, т.е. имеет относительно доброкачественный характер. Для правильного выбора терапевтической тактики и оценки эффективности терапии полезно объективизировать интенсивность боли и участие мышечного фактора в болевом синдроме. Определяют степень затруднения движений из-за боли, степень затруднения при подъеме ноги вверх, исследуют симптомы натяжения, мышечной тонус и локальные гипертонусы . Болезненное напряжение мышц обязательно сопровождает рефлекторные мышечно-тонические и миофасциальные болевые синдромы. поэтому важно исследовать мышцы как в области боли, так и мышцы вне болевой зоны.
4. ПОВТОРНОЕ ОБСЛЕДОВАНИЕ.
Около 90% пациентов с острой болью в спине возвращаются к обычному образу жизни спустя месяц после начала лечения. Если боль сохраняется после 4-х недель лечения, необходимо провести более тщательное обследование (включая методы лабораторной и инструментальной диагностики), направленное на исключение серьезной патологии. Причиной хронизации боли могут быть также психологические и социальные факторы.
Источник
Боль в спине является одной из самых частых причин, по поводу которых пациенты обращаются за врачебной помощью. Хорошая новость заключается в том, что чаще всего встречается неспецифическая боль в спине, которая проходит в течении одной или нескольких недель. Однако, в некоторых случаях, боль в спине может быть первым проявлением серьезного заболевания требующего немедленного врачебного вмешательства.
Поскольку боль в спине иногда трудно поддается лечению, понимание причин вызывающих боль в спине является ключевым фактором для достижения успеха в лечении.
Причины боли в спине
- СЕРЬЕЗНЫЕ, ЖИЗНЕУГРОЖАЮЩИЕ СОСТОЯНИЯ. В 1–5% случаев боль в спине вызвана серьезными, иногда, жизнеугрожающими заболеваниями — опухолью, травмой позвоночника, инфекционным поражением и др.
- ПОРАЖЕНИЯ НЕРВНОЙ СИСТЕМЫ. В 5–10% случаев боль в спине связана с поражением корешков спинномозговых нервов, которое может быть следствием различных причин (грыжа межпозвоночного диска, Синдром конского хвоста, Стеноз (сужение) спинномозгового канала)
- Грыжа межпозвоночного диска — желеобразное вещество в его центре выбухает через окружающее его фиброзное кольцо, сдавливая корешки нервов. С возрастом происходит дегенерация межпозвоночных дисков — они теряют эластичность, после 20 лет грыжи дисков обнаруживают у трети взрослых. Тем не менее, болью эти анатомические изменения сопровождаются редко — в 3% случаев.
- Синдром конского хвоста — возникает в случае если грыжа межпозвонкового диска в поясничном отделе позвоночника заполняет весь спинномозговой канал. Характерны недержание мочи и кала — нарушается иннервация мочевого пузыря и кишечника. Необходима немедленная медицинская помощь, поскольку сдавление нерва приводит к необратимым изменениям.
- Стеноз (сужение) спинномозгового канала главным образом связан с возрастными изменениями спинномозговых дисков. В этих условиях даже микротравма приводит к воспалению корешков нервов и боли.
- МЫШЕЧНО-СКЕЛЕТНАЯ БОЛЬ. В 80–90% случаев имеет место неспецифическая боль в спине, т.е. боль не связанная со специфической причиной (опухолью, инфекционным процессом и т.д.). Она возникает в результате воздействия на позвоночник и близлежащие структуры механических и позиционных влияний, при этом происходит растяжение или сдавление мышц, других структур спины, что приводит к формированию мышечно-тонических и миофасциальных болевых синдромов.
Острая боль в спине
Боль в спине чаще возникает у лиц со слабым мышечным корсетом. Благоприятной почвой для возникновения боли в спине являются дегенеративные заболевания позвоночника. При этом непосредственными (запускающими) боль в спине причинами являются следующие:
- избыточная нагрузка на мышцы спины;
- неудачное резкое движение;
- подъём тяжестей, особенно при неправильном распределении нагрузки;
- неправильная поза при письме, при выполнении какой-либо деятельности;
- плохая физическая форма.
В результате происходит перерастяжение или сдавление мышц, сухожилий и других структур спины, что приводит к боли, которая усиливается при нагрузке.
Хроническая боль в спине
Острый эпизод боли в спине может либо разрешаться, либо переходить в хроническую проблему. Если острый приступ боли в спине возникает под воздействием физических влияний, то переход ее в хроническую форму во многом определяется психологическими и социальными факторами. Страх, беспокойство и пассивное отношение приводят к хронической боли. Преувеличение значимости болезни пациентом, его родственниками и окружающими — еще один фактор, препятствующий избавлению от боли в спине.
При боли в спине многие люди избегают физической нагрузки, ограничивают объём движений, передвигаются медленно. Они делают это с целью устранения боли. Однако такие меры могут, наоборот, привести к хронизации проблемы. При недостаточной физической нагрузке мышцы спины ослабевают, становятся более напряжёнными, нарушаются поза и походка, повышается утомляемость. Таким образом, запускается порочный круг, ведущий к развитию хронической боли в спине.
Источник
Если боль в спине вызвана жизнеугрожающими состояниями, такими как опухоль, травма позвоночника, инфекция, необходимо срочное специфическое лечение этих заболеваний.
Однако чаще всего — в 80–90% имеет место неспецифическая боль в спине, причина которой заключается в воздействии на позвоночник и близлежащие структуры механических и позиционных влияний. В этом случае проводится консервативная терапия, целью которой является устранение боли, повышение качества жизни и предотвращение повторных обострений заболевания.
Лечение первого приступа боли в спине
При боли в спине важно обеспечить адекватное обезболивание. При неспецифической боли в спине при первом обострении может быть достаточным применение простых анальгетиков (парацетамол), препаратов из группы НПВП (ибупрофен, диклофенак, кетонал) и/или мышечных релаксантов (сирдалуд, мидокалм). Для уменьшения боли с первого дня лечения целесообразно применять препарат обладающий одновременно анальгетическим (противоболевым) и миорелаксирующим действием – катадолон. Отличительной особенностью Катадолона является его способность предотвращать хронизацию боли в спине. Указанные препараты относятся к рецептурной группе, в связи с чем их следует применять по назначению врача.
Боль обычно проходит в течение 1 −2 недель. Иногда для полного восстановления требуется 1 месяц.
Для предотвращения повторных обострений очень важно включить в образ жизни комплекс упражнений для укрепления мышечного корсета спины.
См комплекс упражнений для лечения и профилактики боли в спине
Лечение повторного приступа боли в спине
Если боль в спине не проходит или возникает повторно — требуется комплексная терапия. Лечение хронической боли в спине должно проводиться под наблюдением опытного врача и включает в себя назначение лекарственных средств (при хронической боли могут назначаться препараты из группы антидепрессантов (амитриптилин), антиконвульсантов (габапентин, прегабалин), SNEPCO (катадолон), подобранных в зависимости от индивидуальных потребностей пациента, физиотерапию.
В комплекс лечения хронической боли в спине обязательно включают физические упражнения, к которым необходимо приступать вне периода обострения. Физические упражнения — признанный метод лечения боли в спине. Они позволяют снизить интенсивность боли, натренировать слабые мышцы и расслабить напряжённые, исправить осанку. Повышение физической формы способствует профилактике последующих приступов, а в случае их возникновения позволяет быстрее справиться с болезнью. По этой причине упражнения занимают центральную роль в лечении боли в спине.
См комплекс упражнений для лечения и профилактики боли в спине
Хирургическое лечение
К хирургическому лечению, как к последнему аргументу в борьбе с недугом врачи стараются прибегать как можно реже и лишь в самых тяжелых случаях при расстройствах у пациентов функций кишечника, мочевого и желчного пузыря, значительном смещении позвонков, выраженной нестабильности позвоночника, ущемлении спинного мозга, сильнейшем болевом синдроме, который несмотря на активное консервативное лечение не проходит на протяжении 4-6 месяцев.
Операция устраняет симптомы заболевания позвоночника, а не его причину. Но к сожалению, после нее качество жизни больного не всегда улучшается.
Тем не менее, ежегодно в мире 1-3% больных осложнениями остеохондроза ложатся на операционный стол — это их последняя надежда на исцеление.
Но и после хирургического вмешательства для предотвращения прогрессирования болезни, профилактики рецидивов заболевания, для восстановления функции необходимо длительное и систематическое реабилитационное лечение.
Особенности лечения боли в спине у мужчин
Лечение боли в спине традиционными методами (лекарственные средства, специальные упражнения, физиотерапия) не всегда эффективно у мужчин пациентов среднего и пожилого возраста в связи с возрастным снижением тестостерона.
Необходим особый комплексный подход у мужчин среднего и пожилого возраста в виде назначения диагностики и терапии боли в спине с учетом гормонального статуса.
Комплексный подход включает проведение гормонального обследования, включающего определение уровня половых гормонов в крови (мультистеройдного анализа методом масс-спектрометрии) и подбор заместительной гормональной терапии препаратами тестостерона.
Коррекция уровня половых гормонов у мужчин будет способствовать не только уменьшению выраженности описанных выше нежелательных симптомов дефицита тестостерона в крови, но и более эффективной терапии болевого синдрома в спине, а именно, снижению выраженности болевой симптоматики, сокращению длительности проводимой терапии, уменьшению вероятности хронизации боли.
Источник
Содержание статьи:
Почему болит спина?
Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом), неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др.
Кроме того, спина в некоторой степени предрасположена к травмированию и боли. Позвоночник осуществляет как минимум 4 функции: опорную, защитную, амортизационную и двигательную. Поэтому если появилась боль, это может быть следствием плохой осанки, сильной единовременной нагрузки, резкого движения или поворота.
Что делать при боли в спине?
Обратиться к врачу, пройти обследование. На основании диагностики станет ясно, как вылечить боль в спине, в зависимости от ее первопричины.
Причины болей в спине
Боли в спине означают не только серьезные патологии. Например, боль при кашле или ходьбе может быть вызвана простым перенапряжением. Однако часто это симптом различных болезней, проявления которых зависят от многих факторов.
Почему болит спина после сна?
Возможные причины, почему по утрам после сна ощущается боль в спине:
- переохлаждение;
- резкий подъем тяжестей днем (или за 3-4 дня), вызывающий ночные боли;
- остеохондроз;
- межпозвоночная грыжа;
- неправильное положение тела, когда лежишь;
- неправильно подобранный матрац;
- у женщин среди причин – беременность;
- искривление позвоночника, влекущее асимметричное сокращение мышц;
- избыточный вес и слабость мышц;
- стресс.
Болезни, связанные с суставами и позвоночным столбом
Боли в спине означают в данном случае, что могут присутствовать:
- остеохондроз;
- спондилолистез;
- анкилозирующий спондилоартрит;
- болезнь Бехтерева;
- остеомиелит;
- ревматоидный артрит;
- смещение межпозвоночных дисков;
- синдром Рейтера;
- грыжа межпозвонкового диска.
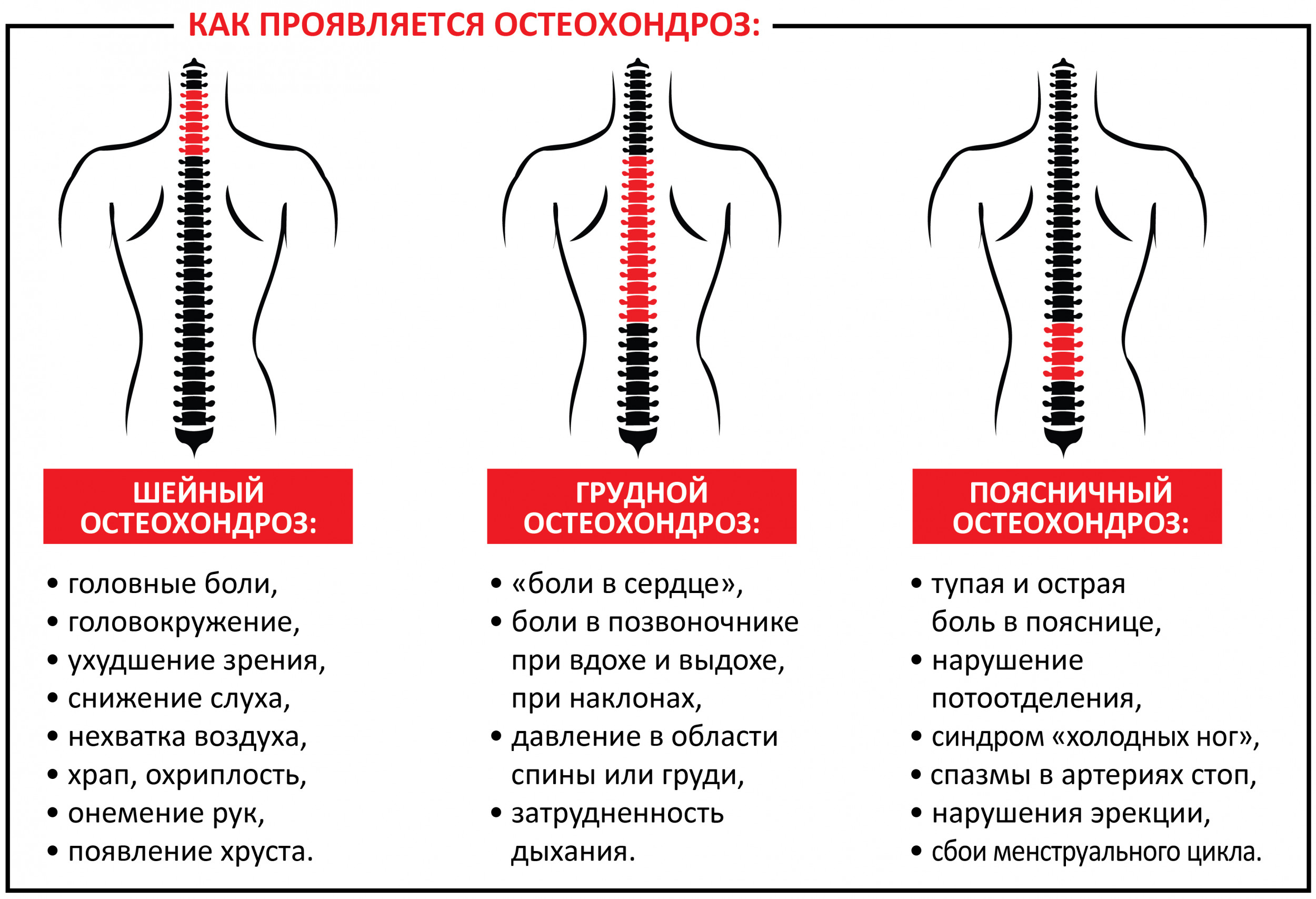
Болезни, связанные с мускулатурой
Почему болят мышцы спины?
Очень часто мышечные боли связаны с большой нагрузкой, усталостью, переохлаждением. Могут возникать спазмы и уплотнения, а также снижение подвижности и болезненность (фибромиалгия). Кроме того, спина может болеть при следующих мышечных патологиях:
- болезнь Шарко, или БАС;
- дерматомиозит (дополнительно проявляется сыпью);
- рабдомиолиз;
- полимиозит;
- инфицирование мышечной ткани, абсцесс;
- ревматическая полимиалгия.
Патологии спинного мозга
Спинной мозг – орган, обеспечивающий связь между организмом и головным мозгом. Через отверстия между позвонками от спинного мозга отходят пары спинномозговых нервов – их 31. Каждый нерв иннервирует определенный участок тела. Если вы обнаруживаете онемение кожного покрова (локально), слабость мышц, конечностей, возможно поврежден спинной мозг или какой-то нерв.
Еще заболевания:
- компрессия спинного мозга (например, при переломе или шейном спондилезе, абсцессе, гематоме);
- травмирование позвоночника;
- полости, наполненные жидкостью;
- воспалительный процесс, вызванный, например, острым поперечным миелитом;
- нарушенное снабжение органа кровью;
- ВИЧ;
- абсцесс;
- дефицит меди, витамина В;
- сифилис;
- добро- или злокачественные новообразования;
- кровоизлияния;
- рассеянный склероз.
Боль в спине по причине психосоматики
Психологические причины официально признаны медициной. Психогенные факторы могут влиять на процессы, вызывающие дисфункцию в определенном месте. Так, хронический стресс и длительная депрессия, неудовлетворенность интимной жизнью могут приводить к постоянной ноющей боли в области поясницы.
Виды болей в спине
Различные заболевания вызывают разные типы болей в спине. Рассмотрим основные патологии и характер болей при них.
| Характер боли | Болезни, которые ее вызывают |
Ноющая боль в спине (острая и хроническая) | Люмбаго (стреляющая в пояснице). Причина – тяжелый физический труд. Обычно проходит самостоятельно через несколько дней. |
Миозит, растяжение мышц, резкое поднятие тяжестей, переохлаждение, долгое сохранение неудобной позы, например во время работы. | |
Смещение межпозвонковых дисков. Самая частая причина – остеохондроз, но также смещение может произойти при резком поднятии тяжестей и постоянной высокой физической нагрузке. | |
Острая, отдающая в конечности | Остеохондроз. Вызывает тянущие боли в спине, которые отдают в ногу, становятся сильнее при чихании, кашле, напряжении. |
Радикулит. Постоянная острая (колющая) или тупая боль. Обычно локализуется с одной стороны, может отдавать в бедро, ягодицу, ногу, голень, иногда вызывает онемение, зуд. Боль также бывает жгучей, усиливается при движении. | |
Межпозвонковая грыжа. При такой патологии боль возникает при наклоне, поднятии тяжестей, усиливается при чихании, кашле, движении, сопровождается слабостью в ноге. | |
Пульсирующая боль, сильная, может не проходить после приема анальгетика | Остеохондроз, трещины в позвонках, люмбаго, межпозвонковая грыжа, спондилез. |
Распирающая | В верхнем отделе спины и в середине грудины – может говорить о стенокардии, инфаркте миокарда, тромбоэмболии легочной артерии. В пояснице – кишечная непроходимость, спондилоартроз. |
Давящая | Стенокардия, инфаркт миокарда, проблемы с желчным пузырем (боль возникает после еды), атеросклероз, гипертонический криз. |
По локализации
Рассмотрим возможные причины болей в различных отделах спины.
Боль в правой части
Боль в спине справа может возникать при проблемах с почками, иногда она говорит о воспалении аппендикса. Кроме того, есть перечень заболеваний, для которых характерна боль в правом боку со стороны спины:
- искривление позвоночника – самая частая причина того, почему болят бока;
- смещение межпозвонковых дисков;
- заболевания ЖКТ;
- камни в почках (боль отдает в правую сторону спины, под ребра, в живот);
- ожирение;
- гинекологические болезни, чаще всего – воспалительные;
- болезни дыхательной системы (если болит справа вверху), при ноющей и тупой боли возможен переход патологии в хроническую стадию;
- нарушение функции периферической нервной системы;
- травмы;
- болезни мышц, расположенных около позвоночника;
- слишком сильные физические нагрузки;
- внематочная беременность.
Боль в левой части
Если боли локализуются в спине в боку слева, под ребрами или в области поясницы, возможно это:
- патологии позвоночника (воспаление, защемление и т. д.);
- болезни почек и мочевыводящей системы (сопровождаются отеками ног);
- заболевания ЖКТ;
- болезни селезенки.
В левом подреберье и выше:
- болезни органов дыхания;
- сердечно-сосудистые заболевания;
- остеохондроз;
- межреберная невралгия.
Тянущая боль в левом боку со спины в нижней части говорит о патологиях половой системы.
Боль в области поясницы
Если болит спина в области поясницы, подобный дискомфорт характерен для остеохондроза, грыжи, радикулита. Боли в мышцах спины в области поясницы возникают по причине травм, чрезмерной нагрузки.
Другие причины поясничной боли в спине:
- ревматоидный артрит;
- синдром Рейтера;
- инфекции позвоночника и межпозвонковых дисков (бруцеллез, туберкулез, абсцесс);
- опухоль;
- защемление нерва;
- остеохондроз;
- люмбоишиалгия;
- остеопороз.
В области лопаток
Боль в верхней части спины (в области лопаток) слева:
- болезни опорно-двигательного аппарата;
- проблемы с легкими (пневмония, абсцесс, плеврит);
- нарушение функции желудка;
- патологии по кардиологическому профилю (стенокардия, инфаркт миокарда);
- болезни позвоночника (остеохондроз, грыжа, сколиоз, спондилез, спондилоартроз);
- воспаление мышц;
- болезни селезенки.
Боль под правой лопаткой со спины:
- травма;
- инфекции;
- остеомиелит;
- холецистит;
- печеночная колика;
- панкреатит;
- желчнокаменная болезнь;
- цирроз печени;
- остеохондроз шейного отдела;
- сколиоз;
- межреберная невралгия;
- вегетососудистая дистония.
Боли вдоль позвоночника и в спине
Одна из главных причин, почему болит позвоночник, – это компрессия нервных отростков. Может сопровождаться грыжей, сколиозом, смещением позвонков. Другие причины:
- остеоартроз;
- миалгия;
- остеохондроз (боль в позвоночнике может возникать в середине спины, в шейном или поясничном отделах);
- переутомление мышц;
- искривление позвоночника (сколиоз, кифоз, лордоз);
- протрузии позвоночника;
- перелом, травма позвоночника;
- воспаление седалищного нерва;
- аномалии строения позвоночного столба;
- радикулит;
- болезнь Бехтерева;
- спондилез.
Причины боли ниже поясницы
Немалый процент случаев болей внизу спины – это:
- спондилоартроз;
- остеохондроз.
Другие причины:
- сколиоз;
- инфекции позвонков и межпозвонковых дисков;
- воспаления неинфекционного характера;
- болезни ЖКТ;
- растяжения мышц;
- смещение межпозвонковых дисков.
Симптомы, которые сопровождают болевой синдром в спине
Эпизодические боли, даже усиливающиеся при нагрузке, неопасны. Однако если в течение 3-5 дней нет улучшений, а боль в спине усиливается, нужно срочно обратиться к врачу.
Рассмотрим симптомы боли в спине по отделам позвоночника.
Поясничный отдел:
- слабость в ногах;
- онемение или болезненность ягодиц, бедер, ног, пальцев стоп, стоп;
- учащенное мочеиспускание либо, наоборот, очень редкое;
- снижение чувствительности при дефекации и мочеиспускании.
Признаки боли спины в шейном отделе:
- частые головные боли;
- слабость в руках;
- резкие перепады артериального давления;
- повышенное или пониженное артериальное давление;
- онемение и болезненность в руках, плечах, пальцах рук, кистях.
Грудной отдел:
- болезненность под лопаткой (возможно обострение боли при движении);
- жжение в грудине или между лопатками.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу
Болезненность в спине, если она не связана с серьезными патологиями, проходит за 3-4 дня. Если этого не происходит, нужно обязательно посетить врача. Кроме того, причинами для срочного обращения к специалисту являются:
- очень интенсивная болезненность;
- боль, которая усиливается в ночное время;
- когда болит в любом положении тела и нельзя принять позу, в которой наступает облегчение;
- боль, возникшая внезапно и впервые в жизни;
- когда от болевого синдрома страдает человек либо моложе 20 лет, либо старше 55;
- недавняя травма спины;
- лихорадка;
- снижение массы тела без видимых причин;
- прогрессирующие расстройства по профилю неврологии;
- общая слабость;
- изменение походки;
- длительный прием кортикостероидов;
- нарастание болезненности в течение месяца, отсутствие улучшений на фоне терапии;
- болезненность иррадиирует в ногу, особенно ниже колена;
- в одной или обеих ногах возникает слабость, онемение кожных покровов, покалывание.
Диагностика
Для постановки диагноза при болях в спине нужно записаться на прием к врачу-неврологу, при необходимости – сдать анализы, а также по назначению специалиста пройти аппаратное исследование.
- Анализы крови.
Позволяют определить наличие инфекции, СОЭ (повышенную скорость оседания эритроцитов, которая говорит о воспалении, инфекции). Если выявлен повышенный уровень лейкоцитов, то это тоже признак воспаления, инфекции. Также по крови можно определить железодефицитную анемию, причиной которой может быть онкология.
- Аппаратная диагностика.
- Дуплексное и триплексное УЗ-сканирование сосудов шеи и головного мозга. Позволяет опередить структуру и проходимость сосудов, наличие сужение или расширения, бляшек, тромбов, а также соответствие кровотока нормам. Применяется при диагностике причин головной боли, головокружений, повышенного давления, а также при подозрениях на нарушение мозгового кровообращения, при ранней диагностике прединсультных состояний.
- МРТ (магнитно-резонансная томография). Самый точный и эффективный метод обследования. Позволяет визуализировать опухоли на позвонках, грыжи межпозвонковых дисков, компрессию (и ее степень) спинномозговых нервов и спинного мозга, сужение позвоночного канала, воспалительные изменения, включая посттравматические. МРТ обязательно проводится перед операцией и в послеоперационном периоде.
- КТ (компьютерная томография). Выявляет переломы позвонков и их характер, позволяет найти даже очень мелкие осколки, если они сформировались при травме. На основе полученных данных можно создать 3D-изображение нужного участка. КТ «видит» то, что осталось незамеченным при проведении рентгенографии.
- Рентгенография. Позволяет оценить состояние костных структур. Проводится для диагностики переломов, артрита, спондилолистеза, степени нарушения осанки. Может проводиться с функциональными пробами, то есть когда пациент сгибает и разгибает позвоночник в ходе обследования. Визуализирует воспаления суставов в позвоночнике, помогает по косвенным признакам выявить локализацию компрессии нервных отростков. Степень интенсивности окраски позвонков на снимке позволяет оценить их крепость (при остеопорозе они более «прозрачные», а когда здоровые – ярко-белые).
- Электромиография (ЭМГ). Исследование, направленное на определение состояния нервной ткани. В ходе него оцениваются электроимпульсы, которые производятся нервами, а также реакция мышц на них. Электромиография помогает выявлять сдавление нерва, произошедшее из-за стеноза (сужения) позвоночного канала или межпозвонковой грыжи.
- Сканирование костей. Это исследование необходимо, если врач подозревает опухоль на костях или компрессионный перелом на фоне остеопороза.
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обращаться при проблемах с позвоночником. Однако до приезда специалиста или визита к нему нужно оказать первую помощь при боли в спине.
Как облегчить или снять боль в домашних условиях?
Самое главное – расслабиться. Для этого нужно лечь на живот на твердую и ровную поверхность. Лучше всего – на пол. Через несколько минут надо аккуратно перевернуться на спину и поднять ноги, зафиксировав их так, чтобы бедра были под углом 90 градусов. Так вы снимите нагрузку с позвоночника.
Можно использовать противовоспалительные средства в виде мазей и кремов. После снятия болевого синдрома надо аккуратно подняться и зафиксировать болевший участок, например, перевязав шарфом или полотенцем.
Чем обезболить, если нет обезболивающих?
Снять сильную боль можно таким простым средством, как холодный компресс. Он не даст полного избавления, но облегчит состояние. Это может быть продукт из морозилки, пакет со льдом и др. Также помощь при боли можно оказать путем прикладывания греющего компресса или грелки. Только важно не перегревать больное место.
Что еще помогает?
Снять дискомфорт поможет легкая физическая нагрузка, направленная на разминание мышц, усиление кровообращения. Это может быть неторопливая прогулка, упражнения на растяжение мышц.
Медицина против боли: методы врачебного вмешательства
В первую очередь устанавливается заболевание, вызвавшее боль, и начинается его лечение. Попутно для снятия дискомфорта, лечения хронической боли применяются лекарственные средства:
- анальгетики, НПВС, в редких случаях – наркотические обезболивающие;
- витамины группы В;
- миорелаксанты.
Человеку прописывается постельный режим, ношение фиксирующего корсета (например, при невралгии).
Важным этапом лечения является физиотерапия. Ее основные методики:
- электрофорез с лекарствами;
- фонофорез;
- лазерная терапия;
- магнитная терапия.
Также проводится рефлексотерапия:
- электронейростимуляция;
- приемы акупунктуры.
Эффективны при болях в спине массаж, остеопатия, мануальная терапия, ЛФК. Эти методики применяются, когда болезненность вызвана заболеваниями мышц и позвоночника, в ходе реабилитации после травм.
Профилактика
Клинические рекомендации для профилактики межпозвонковых грыж и остеохондроза:
- больше двигаться, делать гимнастику по утрам, заниматься йогой;
- принимать контрастный душ с последующим растиранием полотенцем для усиления обменных процессов;
- раз в полгода проходить курс массажа (до 10 сеансов);
- поддерживать здоровье печени, потому что от нее зависит выработка коллагена;
- повышать иммунитет;
- избегать стрессов, наладить ровный психологический фон;
- контролировать вес, потому что каждые лишние 10 кг – это примерно 0,5 кг дополнительной нагрузки на один позвонок, что приводит к быстрому износу.
Кроме того, важно:
- Правильно стоять и ходить. Правильная осанка – это когда вы встаете к стене и касаетесь ее затылком, лопатками, ягодицами и пятками. При ходьбе и стоянии нужно стараться поддерживать именно такое положение.
- Сидеть в правильной позе: не откидываться далеко назад, не наклоняться вперед. Следует плотно прижиматься спиной к спинке стула, иметь опору под поясницу и шею. Каждые 15 минут – менять положение ног, потягиваться.
- Спать на анатомически правильном или ортопедическом матраце.
- После пробуждения, еще в кровати, делать простые упражнения ногами и руками, потянуться перед тем как встать (делать это нужно без резких движений).
- Не носить в одной руке тяжелые сумки. Лучше распределять покупки равномерно на два пакета.
- Не носить сумку через плечо. Полезнее для спины – рюкзак с двумя лямками.
- Маленького ребенка нужно носить с прямой спиной, не прогибаться назад. Совсем малыша лучше всего носить на груди в специальном слинге, а чуть подросшего – сзади.
- При переносе тяжелых предметов не наклоняться и не поворачиваться корпусом.
- Не наклоняться при уборке – использовать удлинитель для ручки пылесоса и швабру (не мыть полы одной только тряпкой, стоя на коленях).
- Чаще употреблять в пищу виноград, яблоки, клубнику, грушу, чечевицу, фундук, тыкву, зеленый салат, малину.
- Следить за балансом магния и калия в рационе. Употреблять орехи, рыбу, морепродукты, шпинат, капусту, бобы, горох.
- Исключить вредные привычки – алкоголь и курение.
- Заниматься плаванием, бегом (но только с амортизирующими стельками и в специальной спортивной обуви), ходить на лыжах.
Обязательно посещайте врачей для профилактических осмотров, чтобы не допустить ухудшения ситуации при наличии болезни и вовремя начать лечение.
Источник