Болят голова и спина в середине цикла
 Менструальный цикл каждой женщины уникален. Невозможно найти два одинаковых организма, которые бы функционировали идентично.
Менструальный цикл каждой женщины уникален. Невозможно найти два одинаковых организма, которые бы функционировали идентично.
Во время овуляции, когда фертильность женского организма достигает пика, некоторые представительницы прекрасного пола могут сталкиваться с болезненными ощущениями внизу живота и пояснице.
Почему болит поясница в середине цикла, о чем это может говорить и как этого избежать, разберем далее.
Задайте свой вопрос врачу-неврологу бесплатно
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО «Московская поликлиника».Задать вопрос>>
Причины
В среднем один цикл составляет 28 дней, а овуляция наступает на 13-15 день. Когда яйцеклетка выходит из фолликула яичника, шансы забеременеть высоки. Болит поясница во время овуляции в таких ситуациях:
- Физиологические боли – связаны с естественным процессом выхода созревшей женской половой клетки в маточную трубу.
- Патологические боли – провоцируются из-за наличия заболеваний репродуктивной системы.
В данном случае важно прислушиваться к собственному организму.
Если боли в пояснице, возникающие в середине цикла, носят умеренный характер, не сопровождаются другими симптомами, а также способны самоликвидироваться – не стоит бить тревогу. Возможно, неприятные ощущения связаны с особенностями строения половых органов.
Если же боль интенсивная, охватывает низ живота, область яичников и поясницу, а также присоединяются выделения кровавого или коричневого цвета, стоит немедленно обратиться за помощью к специалисту. Такие симптомы могут указывать на наличие заболеваний, излечив которые, исчезнут неприятные боли в пояснице.
Разрыв фолликула
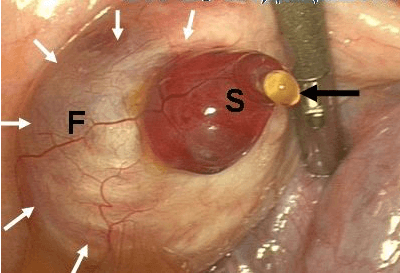 Половые клетки женщины созревают только на 13-14 день цикла, и когда они готовы к оплодотворению, фолликул лопается, а сама клетка под давлением выпрыскивается в маточную трубу. В момент разрыва фолликула могут отмечаться болезненные ощущения различной степени, но все они (при отсутствии патологий) являются привычным явлением.
Половые клетки женщины созревают только на 13-14 день цикла, и когда они готовы к оплодотворению, фолликул лопается, а сама клетка под давлением выпрыскивается в маточную трубу. В момент разрыва фолликула могут отмечаться болезненные ощущения различной степени, но все они (при отсутствии патологий) являются привычным явлением.
У некоторых женщин может отмечаться изменение цвета влагалищных выделений на более темный.
Данное состояние не постоянное, а продолжается всего несколько дней.
В случае, когда боли интенсивные, речь может идти о наличии овуляторного синдрома. Это собирательное заболевание, причин развития которого масса. Сопровождается сильными спастическими болями внизу живота, иррадиирующие в область поясницы.
Вид боли
Ноющая, тянущая боль, которая усиливается при движении или длительном сидении.
Локализация
Низ живота и поясница.
Диагностика
Для выявления зависимости овуляции и сопутствующих болей используют несколько способов диагностики:
- Опрос пациентки – врач определяет продолжительность цикла, а также его день на момент развития боли.
- УЗИ – помогает выявить наличие яйцеклетки в фолликуле, либо за его пределами.
- Анализ крови на гормоны – помогает выявить фазу цикла с помощью гормонов, уровень которых различный в разные дни цикла.
Лечение
В случае диагностирования острого болевого синдрома доктор может прописать такие препараты, снижающие неприятные симптомы, как:
- Спазмолгон;
- Но-Шпа;
- Баралгетас;
- Тамипул;
- Баралгин;
- Налгезин;
- Темпалгин.
Рекомендуется больше отдыхать, а также гулять на свежем воздухе.
В том случае, когда медикаменты не дали желаемого результата, необходимо немедленно обратиться за помощью к специалистам.
Внематочная беременность
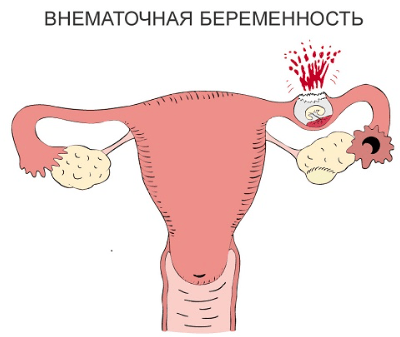 В том случае, когда оплодотворенная яйцеклетка не способна перемещаться в полость матки для дальнейшего развития, она оседает на стенке маточных труб. Ежедневно клетки делятся, а эмбрион увеличивается в размерах, растягивая маточную трубу. Раздражение нервных окончаний приводит к нарастанию болевого синдрома, а когда эмбрион в несколько раз превышает параметры маточной трубы, боль становится невыносимой.
В том случае, когда оплодотворенная яйцеклетка не способна перемещаться в полость матки для дальнейшего развития, она оседает на стенке маточных труб. Ежедневно клетки делятся, а эмбрион увеличивается в размерах, растягивая маточную трубу. Раздражение нервных окончаний приводит к нарастанию болевого синдрома, а когда эмбрион в несколько раз превышает параметры маточной трубы, боль становится невыносимой.
Это явление крайне опасно для организма, поскольку может спровоцировать разрыв трубы и внутреннее кровотечение, что является угрозой для жизни.
Поэтому после наступления задержки менструации важно обращать внимание на такие показатели, как насыщенные боли в пояснице и низу живота.
Вид боли
Ноющая и распирающая на начальных стадиях и острая и простреливающая при большом сроке. Боль может дополняться снижением активности, а также увеличением температуры тела.
Локализация
Область поясницы и подреберья, а также низ живота.
Диагностика
Важно заметить, что анализ крови при внематочной беременности показывает вполне приемлемые показатели уровня гормона ХГЧ (гормон беременности), поэтому его при диагностике не учитывают. Оценивают состояние полости матки, а при отсутствии в ней эмбриона исследуют маточные трубы.
При пальпации диагностируют значительное увеличение диаметра трубы, а также характерное выпирание в отдельном участке.
Лечение
Сохранить беременность в данном случае не удается, а лечение производят исключительно хирургическое. В зависимости от того, на каком этапе развития находится эмбрион и насколько сильно он врастает в полость трубы, оперативное вмешательство может быть двух видов:
- Туботомия – используется на ранних сроках беременности, когда нет угрозы разрыва самой трубы. Производят небольшой размер в месте локализации плодного яйца, после чего все его содержимое удаляется. Дальнейшее лечение направлено на устранение воспалительного процесса, а также восстановление репродуктивной функции женщины.
- Резекция трубы с яичником – проводится в том случае, когда развивается обширный воспалительный процесс. Удаляется эмбрион вместе с трубой и яичником, что значительно сокращает способность женщины зачать ребенка в дальнейшем.
Разрыв кисты
Киста – это доброкачественное новообразование яичника, которое состоит из наружной оболочки и жидкого мягкого тела. Причин ее развития масса, но основная – это нарушения гормонального фона. Разрыв кисты определяется нарушением целостности оболочки новообразования с дальнейшим излиянием крови в брюшную полость. Эта патология характеризуется острым течением, а также требует немедленного хирургического вмешательства.
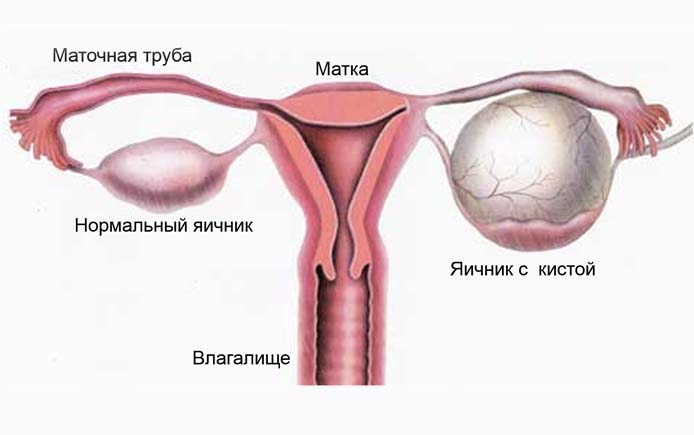
Максимальная опасность наступает именно в период овуляции, когда яичники усиленно отвергают яйцеклетку для дальнейшего оплодотворения.
Под действием сокращения мышц киста может лопнуть как воздушный шар, спровоцировав смертельную угрозу для жизни женщины.
Вид боли
Боль острая, сковывающая, распирающая, иррадиирующая в область поясницы.
Локализация
Низ живота, левое или правое подреберье, поясница в области копчика.
Диагностика
Предварительный диагноз ставят на основании проявления клинической картины:
- обильное кровотечение из половых органов;
- сильная боль внизу живота;
- повышение температуры;
- снижение артериального давления;
- учащение сердцебиения.
Подтверждает диагноз УЗИ, на котором визуализируется киста с нарушенным целостным состоянием и характерной кровоточивостью.
Лечение
В срочном порядке производится операция, при которой удаляют кисту, ликвидируя кровотечение. В некоторых случаях, когда киста поглотила яичник и сделала его недееспособным, новообразование иссекают вместе с яичником.
Воспаления матки и придатков
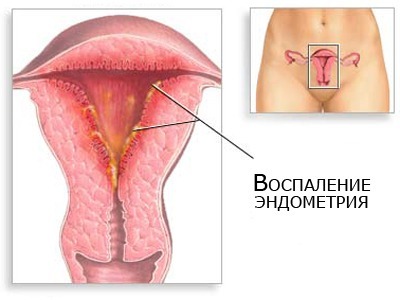 При наличии патогенной микрофлоры в полости матки развивается воспалительный процесс, который может затрагивать также и яичники с трубами. Болезненные ощущения могут развиваться в любой день цикла, но усиливаются они именно при овуляции и непосредственно самой менструации. Оофорит и аднексит имеют массу причин развития, но чаще всего причина не одна. Переохлаждения, частая смена полового партнера и малоподвижный образ жизни дают о себе знать даже у самых крепких женщин.
При наличии патогенной микрофлоры в полости матки развивается воспалительный процесс, который может затрагивать также и яичники с трубами. Болезненные ощущения могут развиваться в любой день цикла, но усиливаются они именно при овуляции и непосредственно самой менструации. Оофорит и аднексит имеют массу причин развития, но чаще всего причина не одна. Переохлаждения, частая смена полового партнера и малоподвижный образ жизни дают о себе знать даже у самых крепких женщин.
Во время овуляции происходит напряжение мышц яичника, что стимулирует высвобождение яйцеклетки. При наличии воспалительного процесса любые сокращения мускулатуры могут причинять боль.
Также дискомфорт способен проявляться непосредственно перед менструацией и в первые ее дни.
Вид боли
Ноющая, опоясывающая.
Локализация
Низ живота, поясница, крестцовый отдел позвоночника.
Диагностика
Для определения наличия воспалительного процесса необходимо пройти ряд малоприятных процедур:
- осмотр на гинекологическом кресле;
- анализ мазка на цитологию и гистологию;
- УЗИ половых органов;
- анализ крови на наличие заболеваний, передающихся половым путем.
Лечение
В зависимости от того, что именно спровоцировало воспалительный процесс, лечение может состоять из таких компонентов, как:
- Антибактериальная терапия – используются антибиотики широкого спектра воздействия, которые угнетают активность патогенной микрофлоры.
- Антимикотическая терапия – направлена на уничтожение грибков.
- Поддерживающая терапия – основывается на приеме витаминных комплексов, а также иммуностимулирующих препаратов, стимулирующих активизацию естественных защитных свойств организма.
Синдром гиперстимуляции яичников
Данная патология развивается только у тех женщин, которые прибегают к стимуляции наступления беременности. В том случае, когда диагностируется ановуляторный цикл или женщина не может длительное время забеременеть по причине отсутствия яйцеклетки в яичнике, может помочь стимуляция. Пациентке вводят гормональные препараты, которые способствуют созреванию сразу нескольких фолликулов.
При этом объем самого яичника заметно увеличен, что и провоцирует характерную боль.
Вид боли
Ноющая, опоясывающая. Может дополняться такими симптомами, как:
- тошнота и головокружение;
- вздутие живота;
- затрудненное мочеиспускание или полное его отсутствие;
- увеличение температуры;
- отечность;
- отсутствие аппетита.
Локализация
Область паха и поясница.
Диагностика
Диагноз ставится на основании проведенных исследований:
- Опрос пациентки, а также пальпация области яичников (прощупывается их значительное увеличение).
- Осмотр на гинекологическом кресле.
- УЗИ или МРТ.
- Анализ мочи и крови.
Лечение
Необходимо отменить прием всех гормональных препаратов, которые были назначены для стимуляции. При наличии отечности или скоплении жидкости в полостях организма используют антибиотики, дабы предупредить развитие воспалительного процесса. Также могут использоваться такие препараты, как:
- Литические растворы – нормализуют уровень всех жизненно важных компонентов в организме.
- Препараты, препятствующие сгущению крови (во избежание развития тромбоза).
- Белковые препараты и глюкоза.
Органы-мишени, которые больше всего страдают это почки, печень, селезенка, поэтому дальнейшее лечение направлено на восстановление их привычной работы.
Гормональный сбой
В том случае, когда женщина испытывает постоянные стрессы, не имеет полового партнера, а также страдает системными заболеваниями (сахарный диабет, заболевания щитовидной железы), может произойти гормональный сбой. Абсолютно все процессы, происходящие в организме, контролируются гормональной системой. Когда на нее оказывается пагубное воздействие внешних факторов, выработка того или иного гормона затормаживается, а другого – осуществляется в два раза больше.
Гормоны, которые контролируют работу половых органов, способствуют установлению определенного цикла. При недостатке их выработки менструации могут исчезать, а могут приобретать повышенную интенсивность кровянистых выделений. При этом цикл сокращается или наоборот, длится более 45 дней.
Нарушение выработки одного гормона приводит к нарушениям работы других гормонов, поэтому данную патологию следует лечить как можно раньше.
Первыми симптомами гормонального сбоя являются:
- отсутствие менструации более 2 месяцев (при отсутствии беременности);
- резкий набор массы тела при привычном рационе питания;
- приливы и жар;
- отсутствие полового влечения.
Вид боли
Ноющая боль в пояснице, которая сопровождается повышенной утомляемостью, раздражительностью и агрессией.
Локализация
Поясница и низ живота.
Диагностика
Установить наличие гормонального сбоя, а также выявить, какие именно гормоны вырабатываются в недостаточном (переизбытке) количестве, поможет анализ крови на гормоны. Производится забор крови из вены, после чего ее исследуют на все виды гормонов. Также важно установить, что именно является причиной сбоя (заболевания, патологии, расстройства).
Лечение
Используют корректирующую терапию, назначая женщине те гормоны, которых не хватает, а также подавляя синтез тех, которых вырабатывается в избытке. Для устранения болей в пояснице могут использоваться спазмолитики и анальгетики (неопиоидной группы), которые помогут убрать неприятные проявления.
Важно установить первопричину гормонального сбоя, а также устранить ее.
Переживании и стрессы
Женский организм более уязвим перед критическими жизненными ситуациями, поэтому любой, даже самый незначительный стресс, не пройдет без следа. Частые переживания приводят к тому, что психика не успевает отдыхать и восстанавливаться, а гормональная система выходит из строя. В результате менструации могут исчезнуть, или наоборот, проявляться более 2 раз в месяц, что не менее опасно. Установлено, что при переживаниях больше всего страдает желудок и половые органы.
Во время овуляция организм и без того испытывает некий стресс, подготавливаясь к зачатию.
Плюс ко всему стрессы извне, что в комплексе выводит психику из равновесия.
Вид боли
Ноющая, сковывающая, опоясывающая.
Локализация
Низ живота, брюшная полость. Боль в пояснице в середине цикла также может распространяться на всю спину и брюшную полость, сковывая движение.
Диагностика
Необходимо посетить невропатолога и психиатра, чтобы выявить расстройство психики, а также ликвидировать его. В половине случаев женского бесплодия причиной являются именно стрессы и неготовность нести ответственность за чужую жизнь.
Лечение
Для снятия болей в пояснице могут назначаться миорелаксанты, спазмолитики и анальгетики. Чтобы устранить последствия стрессов, врачи рекомендуют:
- принимать успокоительные препараты, если переживаний обойтись не удастся;
- больше гулять на свежем воздухе;
- заниматься спортом, так как он способствует выработке эндорфинов – гормонов радости;
- пить перед сном ромашковый чай с мятой;
- посещать сеансы йоги;
- принимать перед сном расслабляющую ванну.
Бурные половые контакты
Если женщина ведет активную половую жизнь, но после каждого полового акта испытывает боль в пояснице, причины могут быть следующие:
- наличие спаек на матке;
- воспалительные процессы половых органов, которые обостряются при наличии прилива крови и силы трения;
- эндометриоз;
- киста яичника.
Также дискомфорт может проявлять и у вполне здоровых женщин, что объясняется неудобной позой или растяжением мышц во время полового акта.
Вид боли
Ноющая.
Локализация
Болит низ живота и поясница.
Диагностика
При появлении неприятных ощущений после секса, а также при наличии выделений, необходимо посетить гинеколога, который проведет плановый осмотр. Потребуется УЗИ, анализ мазка из цервикального канала, а также моча и кровь.
Лечение
После установления причины женщине подбирают соответствующее лечение.
Рекомендуется отказаться от половых контактов на время лечения, что позволит ускорить процесс выздоровления.
Последствия удаления аппендикса
Как показывает практика, рудиментарный орган аппендикс не несет жизненной важности для организма. Однако его клетки способны вырабатывать некоторые гормоны, принимающие участие в защитных функциях организма. Соответственно после удаления аппендикса иммунитет человека заметно снижается, что дает волю патогенной микрофлоре половых органов активно размножаться, провоцируя воспалительные процессы, вызывающие боль.
Другой причиной могут послужить спайки, возникающие между кишками и брюшной полостью, которые провоцируют боль, особенно при движении туловищем.
Вид боли
Боль сковывающая, простреливающая.
Локализация
Болит в поясничном отделе, но неприятные ощущения могут распространяться на левое подреберье и брюшную полость.
Диагностика
В данном случае может потребоваться консультация невропатолога и хирурга. Диагностика заключается в проведении УЗИ органов малого таза, а также рентгенографии тазовых костей.
Лечение
Терапия подбирается в зависимости от того, что именно спровоцировало боль в пояснице.
Другие причины
Причин, при которых болит поясница после овуляции и тянет низ живота, может быть больше:
- частые аборты и другие хирургические вмешательства в половые органы;
- наследственность;
- особенность строения организма;
- системные заболевания;
- травмы поясницы и тазовых костей.
В каком случае нужно немедленно к врачу?
Овуляция – это вполне естественный процесс, не требующий контроля со стороны медицины. Однако, вызвать опасения должны такие симптомы, как:
- появление кровотечений;
- острая боль внизу живота, не позволяющая женщине разогнуться;
- повышение температуры тела;
- отечность;
- отсутствие мочеиспускания;
- резкое ухудшение общего состояния.
Первая помощь
Если овуляция сопровождается болью в пояснице и животе, необходимо принять горизонтальное положение и отдохнуть. Не рекомендуется в середине цикла носить высокие каблуки, а также посещать бассейны и сауны. Если болезненные ощущения нарастают, можно принять обезболивающее средство. При отсутствии результата требуется полная диагностика и квалифицированная помощь.
Когда болит поясница при овуляции, не стоит заниматься спортом, а также подвижными играми.
Таким образом, боль в пояснице после овуляции и во время нее может быть как вполне естественной, так и свидетельствовать о наличии серьезных патологий. Если болит поясница во время овуляции, стоит прислушаться к ощущениям. Если боли умеренные, помощь не требуется. Особенное внимание стоит уделить характеру выделений, которые и являются первым сигналом о наличии патологий.
Запомнить
- Разрыв фолликула: ноющая или тянущая боль внизу живота или в пояснице.
- Внематочная беременность: боль от ноющей до простреливающей, внизу живота слева или справа, с повышением температуры.
- Разрыв кисты: острая и сильная боль в тазу, отдающая в поясницу. Возникает внезапно.
- Воспаление матки и придатков: ноющая опоясывающая боль.
- Синдром гиперстимуляции яичников: ноющая боль в области паха, тошнота, отечность, температура, вздутие.
- Гормональный сбой: ноющая боль в пояснице, утомляемость, раздражительность, агрессивность.
- Переживания, стрессы: сковывающая боль, распространяющаяся на поясницу и живот.
- Избыток секса: ноющая боль в пояснице и низу живота.
- Последствия удаления аппендикса: простреливающая боль в пояснице, брюшине и подреберье.
Источник
Головная боль (далее ГБ, цефалгия) является распространенной проблемой у лиц трудоспособного возраста, в особенности среди женщин. Соотношение частоты встречаемости ГБ среди мужчин и женщин в среднем составляет 1:2, с учетом разнообразия форм и причин цефалгий. У многих женщин с началом менструального цикла головная боль становится либо предшествующим, либо сопровождающим симптомом. Далее будет рассмотрено, почему у женщин возникают ГБ при менструациях и как с этим бороться.
Причины приступов
Первые приступы болевого синдрома могут начаться в промежуток между десятью и тридцатью годами. Головная боль, связанная с месячными, обычно интенсивна и длительна. Среди основных причин цефалгии, связанной с менструацией, можно назвать мигрень и головные боли напряжения (далее ГБН). На фоне колебаний уровня гормонов (а именно прогестерона, эстрогена и простагландинов) отмечается изменение возбудимости нейронов и расширение сосудов головного мозга.
Менструальная мигрень относится к форме заболевания, протекающей без ауры, однако специалистами не отрицается возможность появления ауры (см. таблицу ниже).
| Вид | Подвид | Критерии | Причины | Время возникновения | Частота встречаемости |
| Мигрень (первичная головная боль) | Мигрень без ауры (наиболее распростра ненная мигрень, связанная с менструацией) | Истинная менструальная мигрень | Провоцируется резким падением уровня прогестерона и эстрогена. Увеличением уровня простагландинов | Преимущественно в первые два-три дня (или немного раньше или позже) | Наблюдается у 7-19% женщин |
| Менструально-ассоциирован ная мигрень | Наблюдается у 60% женщин |
Критерии менструальной мигрени приведены в таблице ниже (по Г.Р. Табеевой).
Головные боли напряжения (ГБН), возникающие на фоне снижения настроения, плаксивости, депрессии в предменструальный период четких критериев не имеют, а также отличаются клинической картиной.
Менструальная мигрень не может быть в полной мере диагностирована врачами-гинекологами, неврологами и врачами общей практики ввиду того, что женщины не обращаются за помощью, думая, что головная боль перед месячными – один из предменструальных синдромов. Задачей врача-невропатолога является назначение курса лечения и профилактических мер, беря во внимание индивидуальные особенности.
Сигналы опасности
При наличии ГБ обязательно нужно немедленно обратиться к врачу. Женщина в любом возрасте должна насторожиться, если она заметила у себя следующие признаки (по В. В. Осиповой).
Женщине необходимо помнить, что головные боли, которые часто ее беспокоят, снижают уровень жизнедеятельности организма.
Особенности клиники и симптоматики мигрени
Почему женщины больше всего подвержены мигрени? Менструация считается одним из самых распространенных триггеров, потому боли могут появиться в начале переходного возраста и продолжаться до менопаузы. Обычно это происходит в первые 48 часов после того, как начались месячные, либо раньше или позже.
Мигрень при месячных имеет особенность «накатывать» приступами, боль локализована с одной стороны. Чаще всего болевые ощущения при мигрени сосредоточены в области висков, глаз или лобной части. Могут сопровождаться тошнотой, рвотой, светобоязнью и звукобоязнью. Причиной усиления боли может стать физическая нагрузка (подъем по лестнице).
Характерным свойством во время менструальных мигреней является большая длительность и сила боли. Первый день месячных сопровождается наиболее высокой интенсивностью. Вместе с тем женщины отмечают, что при менопаузе или беременности частота головных болей уменьшается.
Диагностические признаки заболевания
Критерии, по которым диагностируется мигрень, делятся на два типа: менструально-ассоциированная и истинная мигрень. Оба имеют общие признаки, которые относятся к характеристике мигрени без ауры:
- Приступ может длиться до трех суток, если не применено лечение.
- Головная боль характеризуется по меньшей мере двумя симптомами из следующих:
- сосредоточена на одной из сторон;
- пульсирует, сила боли средняя или выше среднего;
- активность провоцирует усиление боли.
- Сопровождающие симптомы (минимум один из указанных):
- тошнит, возможна рвота;
- болезненная раздражительность при воздействии света или шума.
- Симптомы не имеют отношения к какому-либо иному заболеванию.
Следующие критерии являются дифференцирующими мигрень:
- связанную с началом месячных — время возникновения приступов мигрени у менструально-ассоциированной — в первые 48 часов менструации минимум в двух из трех периодов цикла;
- истинную менструальную мигрень — те же признаки приступов, но возникают только в двух из трех периодов месячных.
Приступы мигрени, которая связана с началом месячных, трудно поддаются лечению. Помимо длительности и тяжести, сложность обусловлена индивидуальными свойствами и реакцией организма.
При ГБН ощущения обычно имеют тупой, давящий характер, локализуются с обеих сторон (по типу «обруча»), сила болевого синдрома умеренная или средняя, больше всего страдают височные, лобная и теменная области. Возможно легкое подташнивание, рвота при данных цефалгиях не характерна, а физическая нагрузка не провоцирует усиление болевого синдрома.
Алгоритм диагностики у пациентки
Из-за ограниченности времени при амбулаторном приеме пациентке могут быть заданы вопросы, чтобы узнать, почему беспокоят боли и как с ними бороться:
- Наблюдаете ли вы возникновение головных болей в период менструального цикла, а именно за два дня до начала месячных и через три дня после начала месячных?
- При каждой ли менструации вы отмечаете болевой синдром?
- В период между месячными беспокоят ли вас головные боли?
- Замечали ли вы за собой повышенную нетерпимость (усиление боли), нервозность, вызванную светом или другими раздражителями при головных болях, связанных с менструальным циклом?
- Замечали ли вы, что болит голова перед месячными сильнее, чем это бывает обычно?
- Вы недовольны своим сном?
- Реагируете ли вы остро на смену погоды?
- Был ли инсульт? Есть ли данные обследований?
- Влияет ли головная боль на вашу повседневную активность?
В случае положительного ответа на первый и какой-то из двух других вопросов, может быть заподозрена менструальная мигрень.
Таблица-опросник о состоянии пациентки во время головных болей, связанных с критическими днями
| Интенсивность мигрени | Частота признаков | Степень влияния головной боли на общее состояние |
| 42% — умеренная боль | Фотофобия – 42% | Влияние отсутствует – 58% |
| Фонофобия – 60% | Легкое влияние – 58% | |
| 58% — сильная боль | Тошнота – 50% | Тяжелое состояние – 58% |
| Рвота – 8% | Постельный режим – 58% |
Для эффективной диагностики менструальной мигрени необходимо вести специальный дневник. Пациентке нужно фиксировать приступы ГБ в день начала менструального цикла, когда они наблюдаются в течение всех критических дней, для того чтобы было возможно установить связь и облегчить лечение.
Основные направления и методы лечения
Лечение менструальных головных болей обычно делится на медикаментозную и немедикаментозную терапии, которые способствуют купированию приступов.
- Медикаментозная терапия: группы препаратов, наименования, торговые названия и схемы применения.
Назначение терапии с использованием лекарственных препаратов связано со степенью боли при мигрени. НПВП разрешено применять, если боль слабая или средняя. К таким относятся нестероидные средства (применяются вовнутрь, могут быть в виде свечей): «Тайленол», «Ибупрофен», «Кеторолак», «Напроксен» или «Аспирин», а также препараты, содержащие кодеин, «Солпадеин», «Спазмовералгин».
Перед началом применения лекарственных препаратов важно знать о возможных последствиях. Так, например, частое применение обезболивающих может вызвать абузусную головную боль, то есть боль, вызванную обратным эффектом лекарств. Также применение веществ, содержащих кодеин, опасно привыканием. Риск повышен в том случае, если головная боль у женщин очень частая (более десяти вспышек в месяц).
Если беспокоит тошнота или рвота, к применению назначаются противорвотные лекарственные препараты:
- Домперидон. Торговые названия: «Дамелиум», «Мотилиум», «Мотилак», «Домстал». Схема применения: внутрь не менее чем за двадцать минут до приема пищи. Рекомендуемая доза – 10 миллиграммов три или четыре раза в сутки, дозу можно повысить до 20 миллиграммов при ярко выраженной рвоте и тошноте.
- Метоклопрамид. Торговые названия: «Клометол», «Перинорм», «Церукал». Схема применения: внутрь, при особых случаях – внутривенно или внутримышечно. Ежедневная доза – три раза по 10 миллиграммов до приема пищи. При внутримышечном или внутривенном введении используется по одной ампуле до трех раз в сутки.
Если наблюдается высокая интенсивность головной боли, а также продолжительность более трех суток, то для лечения назначается специфическая терапия. К веществам, способным подействовать на боль уже через полчаса после применения, относят селективные агонисты, или триптаны:
- Суматриптан. Торговые названия: «Амигренин», «Рапимед», «Сумамигрен», «Тримигрен». Схема применения: внутрь 50-100 миллиграммов. Суточная норма не должна превышать 300 миллиграммов.
- Релпакс (Элетриптан). Схема применения: внутрь. Для взрослых рекомендуемая доза – сорок граммов. При повторных приступах через сутки препарат принимается еще раз в том же дозировании. При следующих приступах дозу можно удвоить. Суточная норма не должна превышать 160 миллиграммов.
Особенность воздействия этих препаратов в том, что они влияют на рецепторы, которые находятся в ЦНС и в периферии. Их действие помогает сУЗИть кровеносные сосуды, которые расширились во время приступа мигрени, не дает выделению молекул белка, которые вызывают болевые ощущения, тем самым завершая приступ головной боли.
Эффективного результата в использовании вышеуказанных веществ можно достичь при максимально раннем их применении – около часа после того, как начались приступы головной боли. Чем раньше назначить лекарство, тем больше вероятность прекращения приступа мигрени, сокращения ее длительности и предотвращения повторных головных болей.
- Терапия, не предусматривающая применение лечебных препаратов.
Под немедикаментозной терапией понимается лечение мигрени, при котором не используются лекарственные средства. К этим способам лечения относится психотерапия, включающая в себя:
- когнитивно-бихевиоральную терапию (состоит в том, чтобы изменить направление мыслей пациента, которые вызывают расстройства);
- релаксационную методику (суть метода в уменьшении тревожных ощущений во время менструальных циклов, узнать, почему они возникают);
- обратная связь (данный метод помогает изменить реакцию организма на определенные процессы).
Также применяется метод коррекции факторов риска, который контролирует время сна, устанавливает диету, повышает стрессоустойчивость, помогающую препятствовать появлению мигреней. Помимо вышеупомянутых видов терапии, могут использоваться некоторые методы физиотерапии: массаж, иглотерапия, лечебная гимнастика.
- Соблюдение мер по предотвращению приступов может уменьшить вероятность возникновения головной боли, связанной с менструацией.
Основные задачи профилактического лечения:
- снижение интенсивности головных болей, длительности и частоты;
- препятствие употреблению лечебных веществ, вызывающих привыкание и обратный эффект;
- блокирование влияния приступов мигрени на жизненную активность;
- улучшение жизнедеятельности пациентки.
Профилактика появления приступов
Чтобы предотвратить или предупредить головные боли, вызванные менструальным циклом, необходим ряд мер, соблюдение которых может уменьшить риск мигрени.
- Прием лекарственных препаратов
Профилактическое лечение обязательно, если боли беспокоят слишком часто. Назначается прием таких сильнодействующих веществ, как изоптин, пропранолол или амитриптилин. Также, помимо традиционной профилактики, рекомендуются препараты магния.
Не требует рецепта от врача масло вечерней примулы. Женщине необходимо принимать его два раза в день, доза – полтора грамма.
- Терапия, связанная с изменением нарушенного гормонального фона
Повышение гормонального фона, которое происходить на пятнадцатый день после начала критических дней, становится поводом мигрени. Врачи могут назначить гормональную терапия, суть которой в замещении недостающих женских половых гормонов, таких как эстроген и прогестерон. Помимо своего воздействия, эта терапия благоприятно влияет на мочеполовую систему, препятствует наступлению климакса и сердечно-сосудистых заболеваний.
- Мигрень и комбинированные оральные контрацептивы
Гормональная терапия оральными контрацептивами (КОК) также относится к профилактическим мерам. Однако ее эффект противоречив. Перед использованием данного способа профилактики и лечения обязательно нужно посоветоваться с врачом, чтобы избежать проблем. Женщины, прибегнувшие к использованию оральных контрацептивов, должны отказаться от курения.
Мигрень, которая сопровождается очаговой симптоматикой, часто является противопоказанием к применению КОК (особенно предполагающих 7-дневный перерыв), в таком случае требуется выбрать иной способ контрацепции.
Комплексные меры профилактики и лечения облегчают жизнь пациенток, страдающих головными болями при менструациях. Своевременное обращение к врачу-невропатологу поможет взять данную патологию под контроль. Не затягивайте с лечением, проводите профилактику, не бойтесь обращаться к специалистам – и тогда заболевание не побеспокоят вас.
Источники:
- Осипова В.В., Табеева Г.Р.Первичные головные боли. Практическое руководство. М.: ООО «ПАГРИ-Принт», 2007. 60с.
- Г. Р. Табеева, Ю. Э. Азимова. Мигрень у женщин. Медицинский научно-практический журнал «Лечащий врач»
- А. М. Вейн, Е. Г. Филатова Лечение головной боли. ?