Чтобы не болела спина в старости
Для цитирования. Балязин В.А., Балязина Е.В. Боль в спине у пожилых людей: особенности лечения // РМЖ. 2016. No 7. С. 439–441.
Старение организма — физиологический процесс, сопровождающийся запрограммированно возникающими в организме возрастными изменениями, характер которых наследственно детерминирован. Отсутствие физической активности является определяющим фактором в процессе старения организма. Согласно классификации ВОЗ, возраст человека делится на несколько периодов: возраст до 44 лет считается молодым, 45–59 – средним, 60–74 – пожилым, 75–89 – старческим, люди 90–100 лет и старше относятся к долгожителям.
Человек, появляясь на свет, состоит из воды на 90%, а умирая — всего лишь на 65%. С потерей воды организм начинает болеть и стареть. Одновременно с этим в органах и тканях начинает формироваться фиброз. Прогрессирующие дистрофические изменения в организме пожилого человека приводят к остеосклерозу, ограничивающему подвижность позвоночника. Изменяются физиологические изгибы позвоночника (шейный лордоз, грудной кифоз, поясничный лордоз) из-за возрастной потери эластичности межпозвонковых дисков и дугоотростчатых суставов. Снижается амортизационная функция позвоночного столба, что ведет к нарушению равномерного физиологического распределения нагрузки на позвоночник при поддержании вертикального положения тела в пространстве [1, 2]. Одним из основных признаков старения является потеря мышечной массы, что в свою очередь приводит к снижению мышечной силы, которая представляет собой важный индикатор качества жизни и функциональной независимости индивидуума.
В медицинских кругах бытует мнение, что причинами болей в спине являются преждевременное старение и изношенность межпозвонковых дисков, обозначенные широко распространенным в отечественной литературе термином «остеохондроз». Дистрофические изменения дисков и костной ткани позвонков рассматриваются как процесс физиологического старения, который при воздействии факторов риска может стать патологическим и обусловливать дорсалгию – болевой синдром (БС) в области туловища и конечностей невисцеральной этиологии [1, 3]. Болевые переживания у пожилых людей более продолжительные, чем у молодых пациентов. В связи со снижением пластичности центральных механизмов болевой чувствительности у пожилых пациентов наблюдаются повышение болевой чувствительности и более медленное ее восстановление.
Дорсалгия, как правило, обусловлена дегенеративными заболеваниями позвоночника и диагностируется в течение жизни у 80% населения планеты, а в пожилом возрасте ее испытывает почти каждый житель планеты [3, 4]. К тому же у больных этой возрастной группы она имеет склонность к затяжному течению с тенденцией к хронизации [1, 5]. Следует учитывать такие рентгенологически распознаваемые изменения, как остеопороз и остеохондроз. Если выявленные изменения, характерные для остеопороза, таят в себе угрозу патологических переломов, то изменения, характерные для остеохондроза, не всегда находятся в прямой зависимости от клинических проявлений болевого синдрома, а переоценка этих данных не способствует качественному лечению дорсалгии.
У подавляющего большинства больных пожилого возраста механическая причина боли является основной. Если у лиц молодого возраста эти изменения наблюдаются в основном в межпозвонковом диске с его дегенерацией и секвестрацией и образованием грыж, то у пожилых больных механическое воздействие на нервные структуры обусловлено в основном дегенеративным процессом в фасеточных суставах позвонков с вовлечением межпозвонкового диска, позвоночным стенозом. К механическим факторам следует отнести спондилолистез, дегенеративные изменения крестцово-подвздошного сочленения, миофасциальный синдром и фибромиалгию, а также врожденное укорочение конечности с вторичным сколиозом как в сочетании с плоскостопием, так и без него.
Однако неврологу всегда следует помнить о том, что боль в спине у лиц пожилого возраста может быть обусловлена и не механическими, обусловленными дегенеративным процессом в позвоночнике, причинами. К ним относятся: ретроверсия и опущение матки, воспалительные или опухолевые поражения органов малого таза, заболевания почек и мочевых путей, поджелудочной железы, аневризма аорты и др. Предположить перелом тела позвонка у пожилого человека с выявленным остеопорозом позволит указание в анамнезе на травму. Тщательного обследования требуют больные с указанием в анамнезе на перенесенные вмешательства по поводу онкологической патологии. О метастатическом характере процесса заставит подумать усиление интенсивности болей в ночное время, признаки соматического неблагополучия, подъемы температуры. В отличие от молодых пациентов у больных пожилого возраста связывать дорсалгию с дегенеративными изменениями позвоночника можно только после исключения онкологических, воспалительных заболеваний и остеопороза.
Алгоритм диагностики дорсалгии у пожилых людей должен учитывать особенности сочетанной патологии, присущей данному возрасту. Не менее важным является соматическое обследование пациента на предмет исключения патологии внутренних органов, сопровождающейся болями в соответствующих дерматомах. Следующим этапом является подтверждение дегенеративного процесса в самих позвонках, межпозвонковых дисках и, что особенно важно у пожилых больных, дугоотростчатых суставах (рис. 1, 2).


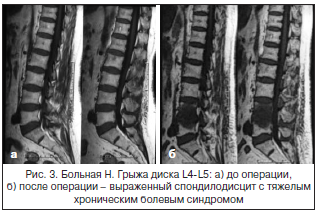
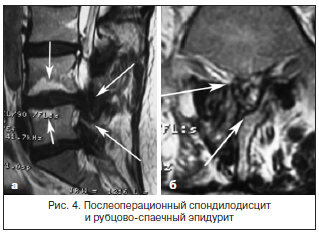
За последние 10 лет в нашей стране отмечается значительный рост количества хирургических вмешательств по поводу грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника. Так, в Ростовской области выполняется свыше 400 операций в год (10 на 100 тыс. населения). С ростом числа оперативных вмешательств возросло и количество пациентов, которым хирургическое пособие не принесло избавления от боли. Количество рецидивов болевого синдрома составляет от 15 до 50% [6, 7]. Основные причины хронизации боли в нижней части спины – это не только так называемые «неудачные операции», но и спондилодисциты, развивающиеся вследствие повреждения гиалинового хряща, нарастающий спондилолистез с сужением позвоночного канала и компрессия дурального мешка и корешковых воронок вследствие рубцово-спаечного эпидурита (рис. 3 и 4).
Рецидивы БС после операций, по сводным данным, составляют от 15 до 50%. Возникает вопрос о необходимости дальнейшей разработки более строгих критериев отбора больных для хирургического лечения и более эффективных методов консервативной терапии, при применении которой не возникает необратимых анатомических нарушений, развивающихся после оперативных вмешательств.
С целью подавления ноцицептивного компонента болей в нижней части спины в остром периоде широко и успешно применяются НПВП в сочетании с миорелаксантами в зависимости от выраженности мышечного спазма. В силу возрастных особенностей организма, предопределяющих разницу в фармакокинетике и фармакодинамике лекарственных средств, существуют различия в реакции пожилых и молодых лиц на одни и те же препараты. Следует учитывать особенности пожилого возраста, и прежде всего повышенную частоту побочных эффектов вследствие наличия частых сопутствующих заболеваний и риска лекарственного взаимодействия. Особая настороженность необходима при комбинации НПВС и ацетилсалициловой кислоты, которая часто применяется пожилыми для профилактики сердечно-сосудистых осложнений. Стремление устранить недостатки традиционных НПВС путем создания препаратов с более селективным действием, в частности селективных ингибиторов циклооксигеназы (ЦОГ) 2–го типа, хотя и уменьшило риск желудочно-кишечных осложнений, но не устранило его полностью. Риск поражения почек остается таким же, как и при применении неселективных ингибиторов ЦОГ.
Среди селективных ингибиторов ЦОГ-2 хорошо зарекомендовал себя нимесулид (Найз). Нимесулид ингибирует ЦОГ-2 и угнетает синтез простагландинов в очаге воспаления, ингибирует высвобождение фермента миелопероксидазы, а также угнетает образование свободных радикалов кислорода, не влияя на процессы фагоцитоза и хемотаксиса, угнетает образование фактора некроза опухоли и других медиаторов воспаления. Известно также, что у нимесулида один из самых благоприятных профилей желудочно-кишечной безопасности, однако при необходимости все же следует проводить гастроскопию и другие исследования для раннего выявления изъязвления слизистой, а также своевременно применять ингибиторы протонной помпы [7]. Нимесулид (Найз) обладает противовоспалительными, анальгезирующими и жаропонижающими свойствами. После приема внутрь нимесулид быстро всасывается в ЖКТ. Максимальная концентрация в плазме крови определяется через 2–3 ч. Связывание нимесулида с белками плазмы крови достигает 97,5%. Угнетающее влияние на ЦОГ-1 менее выражено (реже вызывает побочные эффекты, связанные с угнетением синтеза простагландинов в здоровых тканях). У больных с почечной недостаточностью (клиренс креатинина 1,8–4,8 л/ч или 30–80 мл/мин) и у лиц пожилого возраста фармакокинетический профиль нимесулида существенно не меняется. Снижению дозы НПВП способствует использование адъювантных препаратов (прегабалин, габапентин), что очень важно у лиц пожилого возраста [9]. Важным преимуществом Найза является наличие местной формы – препарата Найз гель.
Для усиления терапевтического эффекта и быстрого купирования воспалительного синдрома и БС важно использовать комплексный подход к лечению. Доказано, что совместное применение Найз таблеток с Найз гелем усиливает лечебный эффект и способствует быстрому купированию боли и воспаления [10]. Основа Найз геля – изопропиловый спирт, который позволяет действующему веществу быстро проникать глубоко в ткани, непосредственно к очагу воспаления. И уже через 15 мин Найз гель практически полностью всасывается с поверхности кожи и концентрируется в месте воспаления.
В комплексной терапии болей в спине с успехом применяются витамины группы В, по показаниям – антидепрессанты и транквилизаторы, физиотерапия, массаж, мануальная терапия, иглорефлексотерапия. Стойкий БС и неврологические нарушения являются показанием к хирургическому лечению [3].
Особого внимания требуют пациенты со спинальным стенозом. Консервативное лечение поясничного стеноза проводится при наличии минимально выраженной неврологической симптоматики, а также при тяжелой соматической патологии. Рекомендуются упражнения, связанные с флексией в поясничном отделе позвоночника (велоэргометр, ходьба по бегущей дорожке с наклоном вперед). Целесообразны назначение венотонических препаратов, эпидуральное введение анестетиков и глюкокортикостероидов [3].
Хирургическое вмешательство показано при неэффективности консервативной терапии и нарастающем неврологическом дефиците. При центральном стенозе основу хирургической тактики составляют ламинэктомия и удаление желтой связки [3]. С целью профилактики рецидива боли в отдаленном послеоперационном периоде нами разработан способ интраоперационной профилактики формирования рубцово-спаечного эпидурита, защищенный патентом № 2294169 (зарегистрирован 27 февраля 2007 г., авторы: Балязин В.А., Балязина Е.В., Балязин И.В.).
Таким образом, лечение боли в спине у пожилых требует обязательного уточнения этиологии и патогенеза заболевания, а также учета сопутствующей патологии, в т. ч. и принимаемых пациентом в связи с ней лекарственных препаратов, c целью исключения полипрагмазии, а также токсического эффекта нерациональной комбинации лекарственных средств.
Источник
С возрастом суставные соединения поясничного отдела позвоночника неизбежно теряют плотность и становятся более пористыми — к старости здесь постепенно развивается остеопороз.
.
Эти воспаленные (из-за механического износа) суставы способны причинять немалую боль и сами по себе.
Кроме того, межпозвоночные диски поясничного отдела могут претерпевать дегенеративные изменения, высыхать и сжиматься. Это приводит к тому, что позвонки плотно прижимаются друг к другу без смягчающей «подушки» (ею служит здоровый диск) между ними. Впрочем, отсутствие межпозвоночного диска не всегда вызывает боль, иначе каждый пациент, перенесший операцию по удалению межпозвоночного диска, жаловался бы на чудовищные боли в спине. Человек может ощущать лишь скованность движений в данной области.
Одна из самых распространенных причин болей в спине у пожилых людей — сколиоз. Из-за того что мышцы спины становятся слишком слабыми, создаваемая ими антигравитационная сила достигает минимального значения. В результате позвоночник складывается подобно гармошке и приобретает форму латинской буквы S — только так ему удается сохранить прямую осанку. Эта деформация приводит к раздражению нервных корешков, мышечным спазмам и т. д., что неизбежно сопровождается сильными болевыми ощущениями.
Другая распространенная причина болей в спине — атрофия ягодичных мышц. Это самые твердые мышцы, которым приходится выдерживать вес туловища в сидячем положении. Когда они теряют силу из-за возраста или усталости, поверхность защитной прослойки уменьшается до минимума. Суставные соединения в этой области (крестцово-подвздошное сочленение) повреждаются и начинают болеть. Такая боль довольно надоедлива и, как правило, со временем только усугубляется: из-за необходимости постоянно нести на себе огромную весовую нагрузку суставы повреждаются еще больше.
Иногда мышцы ягодиц атрофируются настолько, что человек сидит практически на крестце и копчике. Это зачастую вызывает мучительные боли в районе копчика, особенно в положении сидя.
Попадаются пациенты с данной проблемой, у которых другие специалисты ошибочно диагностировали дегенеративные изменения межпозвоночных дисков в этой области и которым рекомендовали проведение операции. У большинства людей после определенного возраста неизбежно начинаются подобные дегенеративные изменения, однако это далеко не всегда приводит к появлению боли в области крестца, копчика или поясницы. Простого осмотра ягодиц, а также здравого смысла достаточно, чтобы установить истинную причину болей в нижней части позвоночника.
Когда мышцы атрофируются, мышечные волокна теряют массу вместе с составляющим их белком. Многие думают, что при этом уменьшается количество мышечных волокон. Но это не так.
Количество мышечных волокон, с которым рождается человек, остается неизменным на протяжении всей жизни; со временем они просто становятся массивнее за счет накопления белков.
Когда мышцы долго бездействуют, питающие их кровеносные сосуды разрушаются и вместо них образуется соединительная ткань, из-за чего мышцы уплотняются.
Когда человек сидит, его вес удерживается сокращенными мышцами задней поверхности бедра и ягодиц с обеих сторон. Из-за плохого кровоснабжения в них накапливается молочная кислота и возникают спазмы. Такова первопричина боли.
К 50 годам у большинства людей в поясничном отделе развивается грыжа и отмечаются дегенеративные изменения тканей, однако далеко не всегда это приводит к раздражению нерва и болям.
Источник
Часто на улицах нашего города можно видеть бабушек, которые идут, согнувшись пополам, видя перед собой только землю. Что это за болезнь, скрючивающая человека пополам, и как не дожиться до такого состояния? Врач-ортопед бердской ЦГБ Степан Каюков считает, что множества болезней позвоночника можно избежать, заботясь о своем здоровье смолоду.

— Заболеваний, при которых человека может скрючить, множество, и в каждом случае нужно разбираться сугубо индивидуально, — говорит Степан Николаевич. – Чаще всего это происходит при стенозе.
Стеноз — сужение спинномозгового канала, главным образом вызывается комбинацией процессов старения и дегенеративно-дистрофических изменений в позвоночнике. Износ и микротравматизация различных частей позвоночного столба приводит к выпиранию межпозвонковых дисков, утолщению связок и расширению межпозвонковых суставов.
Обычно стеноз развивается у людей старше 60 лет. В младших возрастных группах встречается реже и обусловлен узким от рождения спинномозговым каналом. Стеноз вызывает боль в пояснице, появляется тяжесть в ногах, слабость и боли при ходьбе, либо просто при длительном стоянии. В некоторых случаях простой незначительный наклон уменьшает болевой синдром, поэтому бабушки вынужденно сгибаются пополам, ходить им так значительно легче.
— Какие профилактические меры нужно соблюдать, чтобы не «заработать» стеноз?
— Серьезно лечить остеохондроз при первых его проявлениях. Как можно меньше подвергаться статическим нагрузкам. Очень часто приходится наблюдать, как молодые мужчины рывком поднимают тяжелые предметы, делать этого категорически нельзя. Всем людям советую делать элементарные упражнения на увеличение подвижности позвоночного столба, укреплять мышцы спины ежедневно делая гимнастику в течение пяти минут. Советы нехитрые, но, выполняя их, вы сможете укрепить мышцы спины и сохранить позвоночник здоровым.
Также не стоит забывать, что согнуть человека пополам может не только болезнь, но привычка неправильно держать спину, что тоже приводит к ослаблению мышц. Сидя за компьютером при ходьбе старайтесь держать спину прямо.
— Чтобы сохранить осанку некоторые они покупают корсеты и всем, кстати, советуют. Говорят, что усталости, которая обычно наваливается к концу рабочего дня, проведенного за компьютером, они не ощущают, а в спине, да и во всем организме чувствуется легкость. Ваше мнение на этот счёт?
— Здоровым людям, не перенесшим травм, без рекомендации врача этого делать ни в коем случае нельзя. Мышцы спины совсем перестанут работать, в итоге вся нагрузка уйдет на позвоночник. Лучше придерживаться простых советов — 40 минут за компьютером, 20 минут походите по кабинету. За это время мышцы спины придут в тонус.
— Помимо процессов старения, неправильной осанки многие болезни позвоночника развиваются вследствие ненадлежащего лечения сколиоза у подростков…
— Вторая, третья степень сколиоза, может привести к серьезным заболеваниям позвоночника. На сегодня подростков со второй и третьей степенью сколиоза в Бердске примерно 25 процентов от всех ребятишек страдающих этим недугом. На приемах подолгу беседую и с ними, и с родителями, стараюсь объяснить, чем чревато неисполнение рекомендаций врача…
Если первое время большинство молодых людей (особенно парни) никак не реагировали на мои наставления, то сейчас ситуация улучшается: молодежь стала серьезнее относиться к своему здоровью. Хотелось бы, чтобы люди поняли и еще одну вещь: ваше здоровье – это, прежде всего, ваша работа над своим организмом.
Вопрос–ответ
— Дочь занимается художественной гимнастикой, упала, в итоге трещина в тазобедренном суставе. Нам прописали только покой и постельный режим. Нужно ли дополнительное лечение?
Екатерина ГУБИНА
Отвечает врач-ортопед Степан Каюков:
— Такого понятия, как «трещина тазобедренного сустава» в травматологии нет. Это в любом случае перелом. Принципиального лечения здесь, в самом деле, нет: покой и никаких физических нагрузок. В дальнейшем девочке может потребоваться физиолечение, а пока советую включить в рацион ребенка больше продуктов, содержащих кальций.
— В одной из статьей «Свидетеля» на странице «Здоровье» прочитала интервью с врачами, которые утверждают, что во всех отделениях ЦГБ круглогодично живет ротовирус от которого нельзя избавиться. Информация очень озадачила. И без того больной человек может заразиться этим вирусом. Неужели от него никак нельзя избавиться?
Светлана МИХАЙЛЕЦ
Отвечает врач-инфекционист Наталья Быкова:
— На самом деле циркуляция этого вируса очень высока, но утверждать, что он круглогодично живет в стационарах ЦГБ, я бы не стала. Скорее всего, он может быть у находящихся в отделениях людей, которые пребывают в состоянии реконвалесценции(выздоровления). С бактериями все гораздо проще – проколол пациенту антибиотики два-три дня и даже при таком заболевании, как, к примеру «рожа» он уже безопасен, несмотря на то, то на то, что нога по-прежнему опухшая и выглядит ужасающе.
Что касается вирусов, то даже после выздоровления они у нас выделяются, это факт. Без человека тот же ротовирус жить не может, поэтому бесспорно в отделениях, офисах, торговых центрах, слом везде, где бывает массовое скопление народа, он присутствует, но не нужно сильно паниковать.
У меня есть знакомая, которая, чуть её малыша вырвет, сразу пишет на детсад жалобу в Роспотребнадзор, но это совершенно неправильно.
Не забывайте, что ведущий путь передачи ротовируса контактно-бытовой. Поэтому, в первую очередь и взрослым, и детям нужно соблюдать элементарные гигиенические процедуры, что существенно сократит риск заболевания ротовирусом.
Источник