Если болят кости спины
Боль в пояснице – один из наиболее распространенных симптомов, которые встречаются у больных любого возраста. При возникновении дискомфорта внизу спины человек сразу же думает о заболеваниях позвоночника, но возможны и другие варианты – при патологиях внутренних органов неприятные ощущения часто отдают в поясничный отдел.

Как отличить и установить точную причину, если появились боли в пояснице? Для этого необходимо учесть множество факторов, включая характер неприятных ощущений, их локализацию и дополнительные симптомы, а также пройти комплексную диагностику у специалиста.
Клиническая картина и симптоматика
Под термином «боли в пояснице» подразумеваются дискомфортные ощущения любого характера, которые возникают в нижней части спины, в районе между краем последней пары ребер и верхней линией ягодиц.
Здесь находится пояснично-крестцовый отдел позвоночного столба, а также внутренние органы – часть пищеварительного тракта (петли кишечника), практически вся мочевыводящая система, репродуктивные органы у женщин.
Соответственно, болевой синдром в этой зоне может быть вызван как патологиями позвоночника, так и заболеваниями вышеперечисленных органов, а в некоторых случаях он наблюдается при других болезнях (воспалительные процессы дыхательной и желчевыводящей систем, желудка и т.д.).
Код по МКБ-10
В международной классификации МКБ-10 болевому синдрому в пояснице был присвоен код М54.5. Исключение составляет дискомфорт при смещении межпозвоночных дисков и ишиасе – они имеют коды М51.2 и М54.4 соответственно.
Важно! В медицинских статьях и справочниках боли в области поясницы часто фигурируют под другими названиями – дорсопатия, дорсалгия, люмбоишиалгия и т.д. Что это такое, читайте в материалах в других материалах раздела.
Что это значит
Дискомфортные ощущения в районе поясничного отдела могут наблюдаться и при отсутствии каких-либо заболеваний после тяжелых нагрузок, продолжительного пребывания в неудобной позе, у женщин во время менструаций и при беременности.

Такие боли называются физиологическими – как правило, они не требуют медицинского вмешательства и проходят самостоятельно.
Сильные болевые ощущения, сопровождающиеся дополнительными симптомами:
- температура,
- слабость,
- тошнота,
- расстройства мочеиспускания – более тревожный признак, который практически в 100% случаев свидетельствуют о неполадках в работе организма, против которого нужно принять безотлагательные меры лечения.
Причины
Факторами, вызывающими поясничные боли, могут быть десятки заболеваний, начиная дегенеративными патологиями опорно-двигательного аппарата, заканчивая воспалениями, инфекционными и опухолевыми процессами во внутренних органах.
Самостоятельно определить болезнь практически невозможно – ощущения часто бывают иррадиирующими или размытыми, поэтому даже сам больной не всегда может понять, где на самом деле локализуются неприятные ощущения.
Виды болей
В зависимости от клинического течения заболевания, дискомфорт в пояснице может носить разный характер. Интенсивная, колющая и режущая боль (иногда она напоминает удар ножом и имеет высокую интенсивность вплоть до болевого шока). Как правило, наблюдается при остром течении заболеваний, тупые, ноющие и тянущие ощущения – при хронических патологиях.
Справка: характер и интенсивность болей – сугубо индивидуальные характеристики, которые во многом зависят от индивидуальных особенностей организма и порога болевой чувствительности.
У женщин
В силу особенностей анатомии женского организма болевой синдром внизу спины у представительниц слабого пола встречается чаще, чем у мужчин. Это обусловлено наличием в проекции этой части спины органов репродуктивной системы, которые остро реагируют на любые изменения здоровья болевым синдромом.
Особенно часто он наблюдается у женщин при менструации и беременности, причем в таких случаях может носить как физиологический, так и патологический характер.
У мужчин
 Представители сильной половины человечества страдают от болей в пояснице реже, чем женщины, причем чаще всего они возникают после интенсивных физических нагрузок и травм, а также вследствие радикулита, выпадения дисков, протрузий и т.д.
Представители сильной половины человечества страдают от болей в пояснице реже, чем женщины, причем чаще всего они возникают после интенсивных физических нагрузок и травм, а также вследствие радикулита, выпадения дисков, протрузий и т.д.
В число остальных причин неприятных ощущений входят заболевания мочеполовой системы и кишечника.
Зоны локализации
Болевой синдром может локализоваться в разных отделах поясницы – в центральной ее части, по бокам, ближе к ребрам или, наоборот, к ягодицам.
Наиболее распространенным считается дискомфорт в правом боку, где расположены особые зоны, которые называются рефлекторными – боль может отдаваться в эту часть тела практически при любом заболевании.
Проекция на другие органы
Поясничный отдел позвоночного столба, как и весь позвоночник, тесно связан с внутренними органами посредством нервных волокон, которые отходят от спинного мозга. По этой причине при нарушениях функций разных систем патологические процессы и болевые ощущения наблюдаются не только в очаге поражения, но и в пояснице.
Кроме того, часто наблюдается обратное явление – дискомфорт, который локализуется в нижних отделах спины, распространяется на ягодицы и нижние конечности, а также отдаются в других частях тела.
Лечение
Что можно при терапии поясничных болей и сопутствующих симптомов, зависит от причины, которая его вызвала. Для устранения симптомов и облегчения состояния больного используются медикаментозные препараты:
- анальгетики,
- спазмолитики,
- нестероидные противовоспалительные лекарства,
- физиотерапевтические процедуры,
- массаж,
- ЛФК.
Температура
Температура в комплексе с дискомфортом в пояснице – тревожный симптом, который свидетельствует о заболеваниях, протекающих в острой форме. Особенно часто такие проявления наблюдаются при воспалительных и инфекционных процессах во внутренних органах, реже при болезнях позвоночника, мышечных и нервных тканей.
Психосоматика
Психосоматическими болями называют те, которые не имеют объективной физиологической причины, и возникают из-за ухудшения психоэмоционального состояния человека.
В таких случаях, помимо консервативной терапии, больному требуется помощь психотерапевта и серьезная работа над своим отношением к окружающему миру.
Ночью и после сна
Неприятные ощущения в пояснице, которые возникают ночью и после сна, считается достаточно опасным явлением, так как они характерны для:
- онкологических заболеваний,
- дегенеративных и гнойно-септических процессов в тканях и хрящах (артриты, артрозы, ревматизм и т.д.).
Если боль настолько сильная, что не дает спать или подняться с постели, к врачу следует обратиться незамедлительно, чтобы избежать печальных последствий.
При двигательной активности
Боли, которые возникают в положении лежа, стоя или сидя, а также после каких-либо движений (наклоны, повороты и т.д.) чаще всего являются симптомом дегенеративных процессов в позвонках или межпозвоночных дисках.
При патологиях внутренних органов болевой синдром такого характера встречается реже, но до постановки точного диагноза исключать их нельзя.
К какому врачу обратиться
При острых, мучительных болях следует немедленно вызвать человеку «скорую помощь», особенно если они сопровождаются температурой, рвотой, поносом или другими симптомами.
Если неприятные ощущения носят умеренный характер, нужно посетить терапевта – он соберет анамнез, проведет внешний осмотр и направит больного на дальнейшую диагностику.
 Диагноз ставится после получение результатов комплексного обследования и консультации других специалистов:
Диагноз ставится после получение результатов комплексного обследования и консультации других специалистов:
- гинеколога,
- вертебролога,
- нефролога и других.
Обратиться к врачу нужно даже в том случае, если болевой синдром удалось купировать лекарственными препаратами – отсутствие неприятных ощущений не говорит о полном выздоровлении и отсутствии риска осложнений.
Могут ли болеть кости
Болевой синдром в пояснице может вызывать дискомфорт в костях в нескольких случаях. Как правило, подобная симптоматика наблюдается при артрите, ревматизме, остеоартрозе и других заболеваниях, поражающих костные и хрящевые структуры.
Кроме того, она характерна для инфекционных поражений и интоксикаций – в таких случаях боли в костях и поясничный дискомфорт сопровождаются повышением температуры, головными болями, слабостью.
Наиболее опасная причина подобных проявлений – злокачественные опухоли, которые дают метастазы в костную ткань, близлежащие и отдаленные органы (рак молочной железы, легких, печени и т.д.).
Отеки
 Отечность и боли в пояснице – признак нарушения работы мочевыводящей системы. Дополнительными симптомами могут выступать нарушения мочеиспускания, частые позывы в туалет, кровь и гной в моче.
Отечность и боли в пояснице – признак нарушения работы мочевыводящей системы. Дополнительными симптомами могут выступать нарушения мочеиспускания, частые позывы в туалет, кровь и гной в моче.
Особенно опасны подобные проявления во время беременности – отеки и дискомфорт в пояснице могут служить признаком гестоза, или позднего токсикоза. Это серьезное осложнение течения беременности, которое требует немедленного медицинского вмешательства.
Болевой синдром в области поясницы может возникать у здоровых людей, но часто имеет патологическое происхождение, то есть выступает симптомом патологических процессов в организме.
Даже если дискомфорт носит умеренный характер и легко купируется обезболивающими препаратами, консультация со специалистом не будет лишней, и позволит избежать серьезных проблем со здоровьем в будущем.
Профилактика
В целях предотвращения появления боли в районе поясницы, врачи рекомендуют вести здоровый образ жизни и выполнять ежедневно несложные комплексы физических упражнений. Посмотреть несколько простых упражнений для утренней гимнастики вы сможете в предлагаемом ниже видео.
Источник
style=»display:inline-block;width:700px;height:250px»
data-ad-client=»ca-pub-3626311998086348″
data-ad-slot=»8969345898″>
 Боли в костях – распространенный симптом многих серьёзных заболеваний. По степени тяжести – это одни из самых мучительных и болезненных ощущений.
Боли в костях – распространенный симптом многих серьёзных заболеваний. По степени тяжести – это одни из самых мучительных и болезненных ощущений.
Каждый человек должен знать, что не обращать внимание на такие боли очень опасно для своего здоровья. Любые заболевания легче вылечить на ранних стадиях, чем тогда, когда они дают серьёзные осложнения.
Можно с уверенностью сказать, что просто так боли в костях не возникают. Обязательно должны быть какие-то причины, которые их вызывают.
Болевые ощущения в костях могут быть как симптомами, указывающими на развитие заболеваний, так и осложнениями уже протекающих болезней.
Даже при легких ноющих болях в костях, их регулярное повторение должно настораживать. Даже если Вы считаете, что знаете этиологию болей, то консультация с врачом ни в коем случае не навредит, а только позволит избежать возможных осложнений.
Какие причины могут вызывать болевые ощущения в костях
 Болевые ощущения у разных пациентов могут иметь различный характер. У кого-то это резкая стреляющая боль, у кого-то – ноющая и тянущая.
Болевые ощущения у разных пациентов могут иметь различный характер. У кого-то это резкая стреляющая боль, у кого-то – ноющая и тянущая.
Неизменным остается тот факт, что боли в костях мешают вести привычный образ жизни, могут ограничивать и сковывать человека в движениях.
На приеме у таких врачей, как хирург, ортопед, ревматолог, травматолог и просто терапевт, боли в костях – одна из самых распространенных жалоб со стороны пациентов.
Характер и регулярность боли, для опытного специалиста является серьёзной подсказкой для установления причин вызвавших эти боли.
Причин, которые влияют на появление болей в костях может быть достаточно много. Опишем основные из них.
Возникновение болей в результате физической перенагрузки
 Можно с уверенностью сказать, что все профессиональные спортсмены точно знают, что такое боли в костях. Причина этому – постоянные физические нагрузки на организм.
Можно с уверенностью сказать, что все профессиональные спортсмены точно знают, что такое боли в костях. Причина этому – постоянные физические нагрузки на организм.
Именно перенапряжение, и излишняя физическая активность может давать о себе знать, проявляясь в болевых ощущениях по всему телу, в том числе и костях.
Но перенапряжение может испытывать не только спортсмен, занимающийся ежедневными изнуряющими тренировками, но и обычный человек.
Так, например, перенесение тяжестей или выполнение резких движений при игре в волейбол, также могут вызвать боли.
Боли в костях возникают в перетруженных конечностях, когда они испытывают непривычные нагрузки. В этом случае добавляются боли в мышцах и суставах.
Проявляются боли как правило, ночью, или наследующий день после нагрузок.
| Лечение болей в костях вследствие перенапряжений |
| Лечение будет состоять из следующих рекомендаций: состояние покоя и отдых; применение согревающих или обезболивающих мазей. |
Возникновение болей в результате травматических поражений
 Каждый человек может получить травму в виде перелома, ушиба, вывиха. Все эти обстоятельства могут вызывать острую резкую боль в костях.
Каждый человек может получить травму в виде перелома, ушиба, вывиха. Все эти обстоятельства могут вызывать острую резкую боль в костях.
При травматизме обязательно необходима консультация врача, так как перелом конечности очень серьёзное обстоятельство, которое может иметь тяжелые осложнения для человека.
При ушибе боль в костях будет иметь минимальные отголоски, а вот при переломах боль будет очень сильная.
Переломы могут иметь разную локализацию и характерные симптомы:
| Место локализации перелома | Симптомы |
| Верхние и нижние конечности |
|
| Черепно-мозговая травма (трещина в черепе) |
|
| Ребра или грудина | Боль в костях |
Лечение:

- Обязательна госпитализация для точной постановки диагноза и назначения лечения
- Первая помощь состоит в том, что необходимо зафиксировать и обездвижить поврежденную часть тела
- До приезда скрой помощи больному при сильных болях можно дать обезболивающие препараты.
Возникновение болевых ощущений при опухолевых процессах
Боли в костях могут вызывать злокачественные опухоли. Однако не все виды рака, вызывают боли в костях. Такие симптомы наиболее характерны для опухолей как фибросаркома и гистиоцитома.
 При раковых опухолях боли в костях могут длительный период беспокоить только в ночное время, или при сильных нагрузках.
При раковых опухолях боли в костях могут длительный период беспокоить только в ночное время, или при сильных нагрузках.
Со временем боли усиливаются и переходят в нестерпимые. Кость разрушается опухолью, становится хрупкой. В результате этого повышается риск перелома, даже при легком ударе.
Если кость спрятана мышцами, то в начале развития опухоли, её деформация может быть даже не заметна зрительно, но в плане болевых ощущений – это будет очень сильно ощущаться.
Помимо этого, боли в костях могут указывать на растущие в них метастазы.
Прохождение сеансов химиотерапии, некоторые препараты, которые прописывают при раке также могут вызывать боли в костях, как побочное явление.
Возникновение болевых ощущений при системных заболеваниях крови
Ощущения боли могут вызывать также заболевания, которые поражают красный костный мозг.
К ним относят:

- Хронический миелолейкоз. Симптомы: боли в костях таза, позвонках, грудных костях, ребрах; увеличение живота; увеличение печени; разбухание селезенки; инфекции; сильное потоотделение.
- Миеломная болезнь. Характеризуется болью в костях позвоночника, ребрах и тазе. Повышается хрупкость костей. Основное осложнение: компрессионный перелом позвоночника с ущемлением нервных отростков.
- Лейкоз острый. Сопровождается «гуляющими» ноющими болями в костях по всему телу. Кроме этого присутствуют симптомы общего недомогания с увеличением температуры и лимфатических узлов.
Важно вовремя обратиться за помощью в медицинские учреждения, чтобы болезнь не успела перерасти в тяжелые стадии.
Помните! Боли в костях – серьёзный сигнал от организма о патологических процессах.
Возникновение болевых ощущений при воспалительных инфекциях
Медики отмечают, что даже гриппозные инфекции могут вызывать ноющие боли в костях конечностей. Связано это с тем, что по крови во время гриппа гуляет вирус. Все неприятные ощущения, имеют свойство проходить после выздоровления.
Очень опасной является гнойно-воспалительная инфекция – остеомиелит. Она поражает кости и костный мозг.
Симптомами остеомиелита являются:

- Сильные острые боли в костях
- Высокая температура
- Ухудшение состояния пациента (резкое и стремительное)
- Нарушение двигательных функций конечностей
При сильных болях в костях, сопровождающихся нарушением двигательной активности, необходимо немедленно обратиться к медикам за консультацией.
Возникновение болевых ощущений при гормональных сбоях и нарушениях обмена веществ
Боли в костях могут быть вызваны такими факторами:

- Нехватка в организме кальция.
- Гиповитаминоз (витамина D и B1).
- Длительное пребывание в обездвиженном состоянии.
- Употребление гормональных таблеток.
Стоит внимательно относиться к этим факторам, так как они усиливают ломкость костей и могут усиливать вероятность переломов.
style=»display:inline-block;width:580px;height:400px»
data-ad-client=»ca-pub-3626311998086348″
data-ad-slot=»7576651093″>
Источник
Содержание статьи:
Почему болит спина?
Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом), неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др.
Кроме того, спина в некоторой степени предрасположена к травмированию и боли. Позвоночник осуществляет как минимум 4 функции: опорную, защитную, амортизационную и двигательную. Поэтому если появилась боль, это может быть следствием плохой осанки, сильной единовременной нагрузки, резкого движения или поворота.
Что делать при боли в спине?
Обратиться к врачу, пройти обследование. На основании диагностики станет ясно, как вылечить боль в спине, в зависимости от ее первопричины.
Причины болей в спине
Боли в спине означают не только серьезные патологии. Например, боль при кашле или ходьбе может быть вызвана простым перенапряжением. Однако часто это симптом различных болезней, проявления которых зависят от многих факторов.
Почему болит спина после сна?
Возможные причины, почему по утрам после сна ощущается боль в спине:
- переохлаждение;
- резкий подъем тяжестей днем (или за 3-4 дня), вызывающий ночные боли;
- остеохондроз;
- межпозвоночная грыжа;
- неправильное положение тела, когда лежишь;
- неправильно подобранный матрац;
- у женщин среди причин – беременность;
- искривление позвоночника, влекущее асимметричное сокращение мышц;
- избыточный вес и слабость мышц;
- стресс.
Болезни, связанные с суставами и позвоночным столбом
Боли в спине означают в данном случае, что могут присутствовать:
- остеохондроз;
- спондилолистез;
- анкилозирующий спондилоартрит;
- болезнь Бехтерева;
- остеомиелит;
- ревматоидный артрит;
- смещение межпозвоночных дисков;
- синдром Рейтера;
- грыжа межпозвонкового диска.
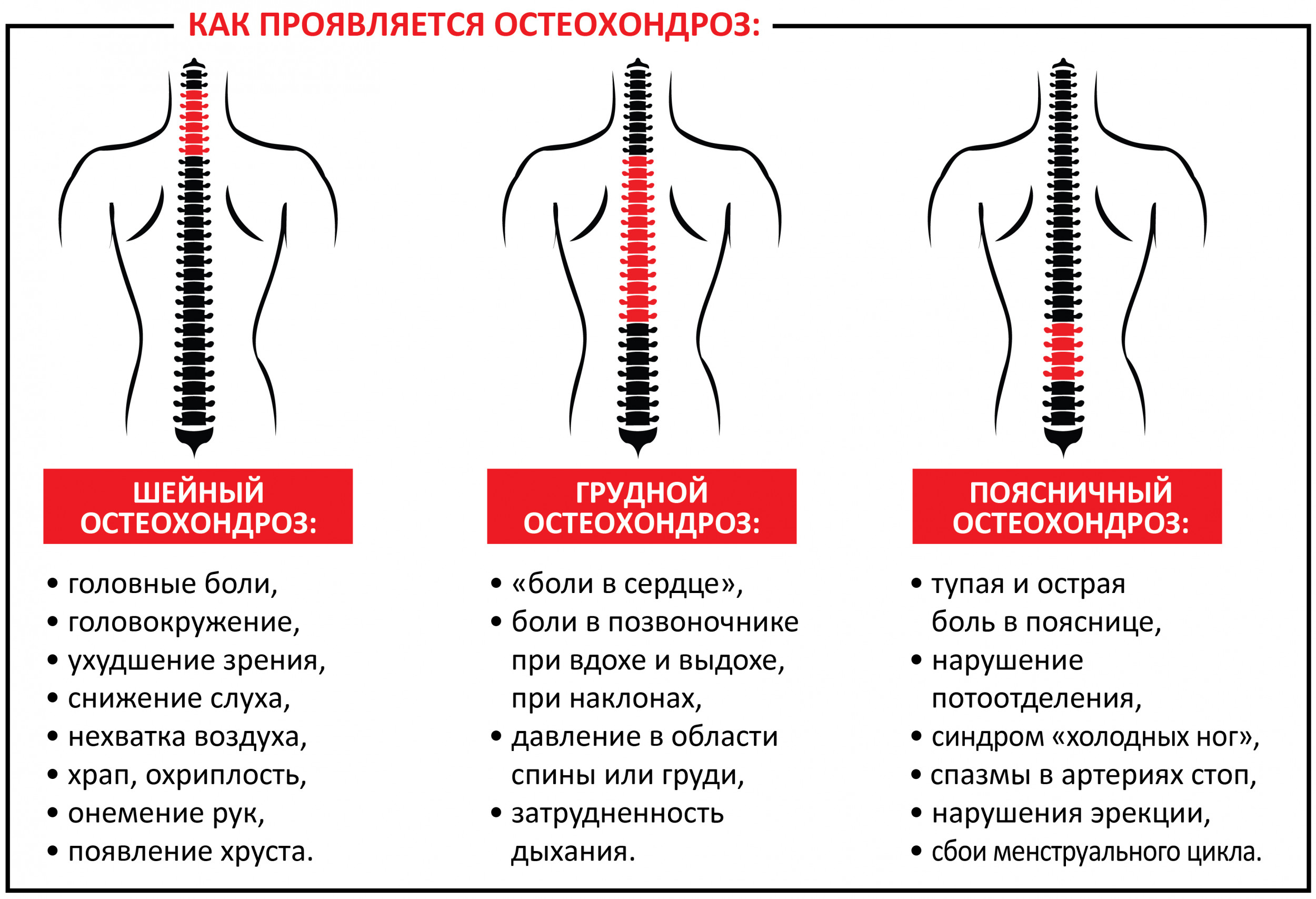
Болезни, связанные с мускулатурой
Почему болят мышцы спины?
Очень часто мышечные боли связаны с большой нагрузкой, усталостью, переохлаждением. Могут возникать спазмы и уплотнения, а также снижение подвижности и болезненность (фибромиалгия). Кроме того, спина может болеть при следующих мышечных патологиях:
- болезнь Шарко, или БАС;
- дерматомиозит (дополнительно проявляется сыпью);
- рабдомиолиз;
- полимиозит;
- инфицирование мышечной ткани, абсцесс;
- ревматическая полимиалгия.
Патологии спинного мозга
Спинной мозг – орган, обеспечивающий связь между организмом и головным мозгом. Через отверстия между позвонками от спинного мозга отходят пары спинномозговых нервов – их 31. Каждый нерв иннервирует определенный участок тела. Если вы обнаруживаете онемение кожного покрова (локально), слабость мышц, конечностей, возможно поврежден спинной мозг или какой-то нерв.
Еще заболевания:
- компрессия спинного мозга (например, при переломе или шейном спондилезе, абсцессе, гематоме);
- травмирование позвоночника;
- полости, наполненные жидкостью;
- воспалительный процесс, вызванный, например, острым поперечным миелитом;
- нарушенное снабжение органа кровью;
- ВИЧ;
- абсцесс;
- дефицит меди, витамина В;
- сифилис;
- добро- или злокачественные новообразования;
- кровоизлияния;
- рассеянный склероз.
Боль в спине по причине психосоматики
Психологические причины официально признаны медициной. Психогенные факторы могут влиять на процессы, вызывающие дисфункцию в определенном месте. Так, хронический стресс и длительная депрессия, неудовлетворенность интимной жизнью могут приводить к постоянной ноющей боли в области поясницы.
Виды болей в спине
Различные заболевания вызывают разные типы болей в спине. Рассмотрим основные патологии и характер болей при них.
| Характер боли | Болезни, которые ее вызывают |
Ноющая боль в спине (острая и хроническая) | Люмбаго (стреляющая в пояснице). Причина – тяжелый физический труд. Обычно проходит самостоятельно через несколько дней. |
Миозит, растяжение мышц, резкое поднятие тяжестей, переохлаждение, долгое сохранение неудобной позы, например во время работы. | |
Смещение межпозвонковых дисков. Самая частая причина – остеохондроз, но также смещение может произойти при резком поднятии тяжестей и постоянной высокой физической нагрузке. | |
Острая, отдающая в конечности | Остеохондроз. Вызывает тянущие боли в спине, которые отдают в ногу, становятся сильнее при чихании, кашле, напряжении. |
Радикулит. Постоянная острая (колющая) или тупая боль. Обычно локализуется с одной стороны, может отдавать в бедро, ягодицу, ногу, голень, иногда вызывает онемение, зуд. Боль также бывает жгучей, усиливается при движении. | |
Межпозвонковая грыжа. При такой патологии боль возникает при наклоне, поднятии тяжестей, усиливается при чихании, кашле, движении, сопровождается слабостью в ноге. | |
Пульсирующая боль, сильная, может не проходить после приема анальгетика | Остеохондроз, трещины в позвонках, люмбаго, межпозвонковая грыжа, спондилез. |
Распирающая | В верхнем отделе спины и в середине грудины – может говорить о стенокардии, инфаркте миокарда, тромбоэмболии легочной артерии. В пояснице – кишечная непроходимость, спондилоартроз. |
Давящая | Стенокардия, инфаркт миокарда, проблемы с желчным пузырем (боль возникает после еды), атеросклероз, гипертонический криз. |
По локализации
Рассмотрим возможные причины болей в различных отделах спины.
Боль в правой части
Боль в спине справа может возникать при проблемах с почками, иногда она говорит о воспалении аппендикса. Кроме того, есть перечень заболеваний, для которых характерна боль в правом боку со стороны спины:
- искривление позвоночника – самая частая причина того, почему болят бока;
- смещение межпозвонковых дисков;
- заболевания ЖКТ;
- камни в почках (боль отдает в правую сторону спины, под ребра, в живот);
- ожирение;
- гинекологические болезни, чаще всего – воспалительные;
- болезни дыхательной системы (если болит справа вверху), при ноющей и тупой боли возможен переход патологии в хроническую стадию;
- нарушение функции периферической нервной системы;
- травмы;
- болезни мышц, расположенных около позвоночника;
- слишком сильные физические нагрузки;
- внематочная беременность.
Боль в левой части
Если боли локализуются в спине в боку слева, под ребрами или в области поясницы, возможно это:
- патологии позвоночника (воспаление, защемление и т. д.);
- болезни почек и мочевыводящей системы (сопровождаются отеками ног);
- заболевания ЖКТ;
- болезни селезенки.
В левом подреберье и выше:
- болезни органов дыхания;
- сердечно-сосудистые заболевания;
- остеохондроз;
- межреберная невралгия.
Тянущая боль в левом боку со спины в нижней части говорит о патологиях половой системы.
Боль в области поясницы
Если болит спина в области поясницы, подобный дискомфорт характерен для остеохондроза, грыжи, радикулита. Боли в мышцах спины в области поясницы возникают по причине травм, чрезмерной нагрузки.
Другие причины поясничной боли в спине:
- ревматоидный артрит;
- синдром Рейтера;
- инфекции позвоночника и межпозвонковых дисков (бруцеллез, туберкулез, абсцесс);
- опухоль;
- защемление нерва;
- остеохондроз;
- люмбоишиалгия;
- остеопороз.
В области лопаток
Боль в верхней части спины (в области лопаток) слева:
- болезни опорно-двигательного аппарата;
- проблемы с легкими (пневмония, абсцесс, плеврит);
- нарушение функции желудка;
- патологии по кардиологическому профилю (стенокардия, инфаркт миокарда);
- болезни позвоночника (остеохондроз, грыжа, сколиоз, спондилез, спондилоартроз);
- воспаление мышц;
- болезни селезенки.
Боль под правой лопаткой со спины:
- травма;
- инфекции;
- остеомиелит;
- холецистит;
- печеночная колика;
- панкреатит;
- желчнокаменная болезнь;
- цирроз печени;
- остеохондроз шейного отдела;
- сколиоз;
- межреберная невралгия;
- вегетососудистая дистония.
Боли вдоль позвоночника и в спине
Одна из главных причин, почему болит позвоночник, – это компрессия нервных отростков. Может сопровождаться грыжей, сколиозом, смещением позвонков. Другие причины:
- остеоартроз;
- миалгия;
- остеохондроз (боль в позвоночнике может возникать в середине спины, в шейном или поясничном отделах);
- переутомление мышц;
- искривление позвоночника (сколиоз, кифоз, лордоз);
- протрузии позвоночника;
- перелом, травма позвоночника;
- воспаление седалищного нерва;
- аномалии строения позвоночного столба;
- радикулит;
- болезнь Бехтерева;
- спондилез.
Причины боли ниже поясницы
Немалый процент случаев болей внизу спины – это:
- спондилоартроз;
- остеохондроз.
Другие причины:
- сколиоз;
- инфекции позвонков и межпозвонковых дисков;
- воспаления неинфекционного характера;
- болезни ЖКТ;
- растяжения мышц;
- смещение межпозвонковых дисков.
Симптомы, которые сопровождают болевой синдром в спине
Эпизодические боли, даже усиливающиеся при нагрузке, неопасны. Однако если в течение 3-5 дней нет улучшений, а боль в спине усиливается, нужно срочно обратиться к врачу.
Рассмотрим симптомы боли в спине по отделам позвоночника.
Поясничный отдел:
- слабость в ногах;
- онемение или болезненность ягодиц, бедер, ног, пальцев стоп, стоп;
- учащенное мочеиспускание либо, наоборот, очень редкое;
- снижение чувствительности при дефекации и мочеиспускании.
Признаки боли спины в шейном отделе:
- частые головные боли;
- слабость в руках;
- резкие перепады артериального давления;
- повышенное или пониженное артериальное давление;
- онемение и болезненность в руках, плечах, пальцах рук, кистях.
Грудной отдел:
- болезненность под лопаткой (возможно обострение боли при движении);
- жжение в грудине или между лопатками.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу
Болезненность в спине, если она не связана с серьезными патологиями, проходит за 3-4 дня. Если этого не происходит, нужно обязательно посетить врача. Кроме того, причинами для срочного обращения к специалисту являются:
- очень интенсивная болезненность;
- боль, которая усиливается в ночное время;
- когда болит в любом положении тела и нельзя принять позу, в которой наступает облегчение;
- боль, возникшая внезапно и впервые в жизни;
- когда от болевого синдрома страдает человек либо моложе 20 лет, либо старше 55;
- недавняя травма спины;
- лихорадка;
- снижение массы тела без видимых причин;
- прогрессирующие расстройства по профилю неврологии;
- общая слабость;
- изменение походки;
- длительный прием кортикостероидов;
- нарастание болезненности в течение месяца, отсутствие улучшений на фоне терапии;
- болезненность иррадиирует в ногу, особенно ниже колена;
- в одной или обеих ногах возникает слабость, онемение кожных покровов, покалывание.
Диагностика
Для постановки диагноза при болях в спине нужно записаться на прием к врачу-неврологу, при необходимости – сдать анализы, а также по назначению специалиста пройти аппаратное исследование.
- Анализы крови.
Позволяют определить наличие инфекции, СОЭ (повышенную скорость оседания эритроцитов, которая говорит о воспалении, инфекции). Если выявлен повышенный уровень лейкоцитов, то это тоже признак воспаления, инфекции. Также по крови можно определить железодефицитную анемию, причиной которой может быть онкология.
- Аппаратная диагностика.
- Дуплексное и триплексное УЗ-сканирование сосудов шеи и головного мозга. Позволяет опередить структуру и проходимость сосудов, наличие сужение или расширения, бляшек, тромбов, а также соответствие кровотока нормам. Применяется при диагностике причин головной боли, головокружений, повышенного давления, а также при подозрениях на нарушение мозгового кровообращения, при ранней диагностике прединсультных состояний.
- МРТ (магнитно-резонансная томография). Самый точный и эффективный метод обследования. Позволяет визуализировать опухоли на позвонках, грыжи межпозвонковых дисков, компрессию (и ее степень) спинномозговых нервов и спинного мозга, сужение позвоночного канала, воспалительные изменения, включая посттравматические. МРТ обязательно проводится перед операцией и в послеоперационном периоде.
- КТ (компьютерная томография). Выявляет переломы позвонков и их характер, позволяет найти даже очень мелкие осколки, если они сформировались при травме. На основе полученных данных можно создать 3D-изображение нужного участка. КТ «видит» то, что осталось незамеченным при проведении рентгенографии.
- Рентгенография. Позволяет оценить состояние костных структур. Проводится для диагностики переломов, артрита, спондилолистеза, степени нарушения осанки. Может проводиться с функциональными пробами, то есть когда пациент сгибает и разгибает позвоночник в ходе обследования. Визуализирует воспаления суставов в позвоночнике, помогает по косвенным признакам выявить локализацию компрессии нервных отростков. Степень интенсивности окраски позвонков на снимке позволяет оценить их крепость (при остеопорозе они более «прозрачные», а когда здоровые – ярко-белые).
- Электромиография (ЭМГ). Исследование, направленное на определение состояния нервной ткани. В ходе него оцениваются электроимпульсы, которые производятся нервами, а также реакция мышц на них. Электромиография помогает выявлять сдавление нерва, произошедшее из-за стеноза (сужения) позвоночного канала или межпозвонковой грыжи.
- Сканирование костей. Это исследование необходимо, если врач подозревает опухоль на костях или компрессионный перелом на фоне остеопороза.
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обра


/imgs/2018/04/24/07/2158785/caed03b726ea35fa2cc6c5d53a897debd7858291.jpg)