Из за какой инфекции может болеть спина
Инфекционные заболевания позвоночника могут иметь совершенно разную природу и возникать, как спонтанно образованным самостоятельным очагом, или же как осложнение уже имеющегося заболевания. К счастью, инфекции позвоночника встречаются довольно редко, особенно в развитых странах.
Тем не менее, во всех случаях это – серьезное заболевание, угрожающее здоровью и жизни больного, которое необходимо правильно лечить.
Причины возникновения инфекций позвоночника – кто в группе риска?
Есть определённые предпосылки, которые несут в себе риск инфицирования позвоночника и развития инфекции в его структурах.
Группы людей, у которых чаще возникают инфекционные заражения позвоночника:
- Имеющие избыточный вес, страдающие ожирением.
- Лица с сахарным диабетом, с другой эндокринной патологией.
- Люди с неправильным питанием, недоеданием.
- Имеющие вредные привычки – курение, наркомания, алкоголизм.
- Лица, страдающие артритом.
- Перенесшие операции или какие-либо манипуляции в области позвоночника, люмбальные пункции.
- Хирургические вмешательства вследствие других заболеваний. Особенно, если впоследствии отмечались воспаления или инфицирование хирургических ран.
- Люди, перенесшие трансплантацию органов.
- С состоянием иммунодефицита – СПИД, состояние после радиологического лечения или химиотерапии при онкологии.
- Лица, страдающие онкологическими заболеваниями.
- Перенесшие инвазивные урологические процедуры.
- Имеющие какие-либо воспалительные или инфекционные заболевания (особенно туберкулез, сифилис).
Чаще всего возбудителем инфекционных поражений позвоночника является золотистый стафилококк (Staphylococcusaureus). В последнее время специалисты отмечают рост инфекций позвоночника под воздействием грамотрицательных бактерий, из которых наиболее часто при данном заболевании выделяется синегнойная палочка (Pseudomonas).
Признаки и симптомы инфекционного поражения позвоночника – план диагностики
Инфекционный процесс, возникающий в тканях позвоночника или около него, очень часто «маскируется» под другие заболевания, поэтому важность своевременной и правильной диагностики трудно переоценить.
Симптомы инфекции позвоночника могут иметь отношения к различным её видам, но всё же есть различия, которые зависят от конкретной инфекции.
Что должно насторожить?
-
 Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.
Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер. - Повышения температуры может не быть (лихорадка бывает лишь у 25% заболевших), но в некоторых случаях держится температура до 37,5 градусов без симптомов ОРВИ, простуды. При остром инфекционном процессе температура тела может повышаться до 39-40 градусов.
- Общее недомогание, вялость, сонливость, слабость.
- Иногда отмечается ригидность шейного отдела позвоночника.
- Симптомы интоксикации встречаются лишь в некоторых случаях.
- Признаки воспаления ран после операции, истечение серозного или гнойного содержимого из них.
- Покраснение отдельных участков кожи над позвоночником.
- Утрата чувствительности на отдельных участках тела, ощущение онемения, мурашек в руках и ногах.
- В запущенных случаях больной может потерять контроль над дефекацией и мочеиспусканием.
- Без лечения и при быстром прогрессировании заболевания могут возникать судороги и параличи.
Как видно из списка симптомов, признаков, с точностью указывающих именно на инфекционный процесс в позвоночнике, нет. Именно поэтому как можно раньше необходима точная диагностика, позволяющая выявить природу возникших стертых симптомов.
Лабораторные исследования:
- Общий анализ крови
При воспалении и инфекционном поражении позвоночника в большинстве случаев будет повышена СОЭ. Лейкоцитоз в начале болезни отмечается только у 30% заболевших.
- Посев крови на определение возбудителя.
- Лабораторное исследование тканей, содержимого из ран, абсцессов, взятых при помощи биопсии или пункций, на предмет выявления возбудителя заболевания.
Диагностические методы:
- Рентген позвоночника
Рентгенография показывает обычно сужение промежутков между позвонками, участки повреждения костной ткани – эрозия, деструкция (которые, однако, могут не присутствовать в самом начале заболевания, а появятся гораздо позже)
- Магнитно-резонансная томография
При помощи МРТ можно точно диагностировать заболевание и определить область, который затронут патологическим процессом.
- Компьютерная томография
Этот метод используется сейчас реже, чем МРТ. Однако к нему прибегают, когда у больного отмечаются очень сильные боли в спине, и из-за них МРТ проводить проблематично.
Итак, наиболее результативными диагностическими мерами являются анализ крови на реакцию оседания эритроцитов (СОЭ) и МРТ позвоночника.
Виды инфекционных заболеваний позвоночника – особенности диагностики и лечения
Дисцит
Это – инфекционно-воспалительное поражение диска между позвонками. Чаще всего диагностируется у пациентов детского возраста.
Причина дисцита в подавляющем большинстве случаев остается не выявленной, но большинство специалистов утверждают всё-таки об инфекционной природе заболевания.
- Частым спутником дисцита является боль в спине. Маленькие дети могут отказываться ходить и двигаться. На диагностических мероприятиях ребенок откажется сгибаться или наклоняться из-за сильной боли.
- Тем не менее, температура тела при дисците очень часто остается в пределах нормы, не замечается также лихорадка или признаки интоксикации.
- На рентгенограмме дисцит проявит себя расширением тканей позвоночника. В боковой проекции может быть заметна эрозия концевых пластин на смежных позвонках.
- Как правило, СОЭ в анализе крови будет увеличено.
- Компьютерная томография или МРТ позволят выявить точную локализацию поражения.
- Биопсия для выявления возбудителя заболевания выполняется, если известно, что больной употреблял наркотики внутривенно, или же если заболевание возникло после хирургических или медицинских манипуляций. В других случаях чаще всего возбудитель – золотистый стафилококк.
Лечение дисцита:
- Большинство специалистов сходятся во мнении, что в лечении этого заболевания необходима иммобилизация. Как правило, выполняют гипсовую иммобилизацию.
- Необходима также терапия антибиотиками.
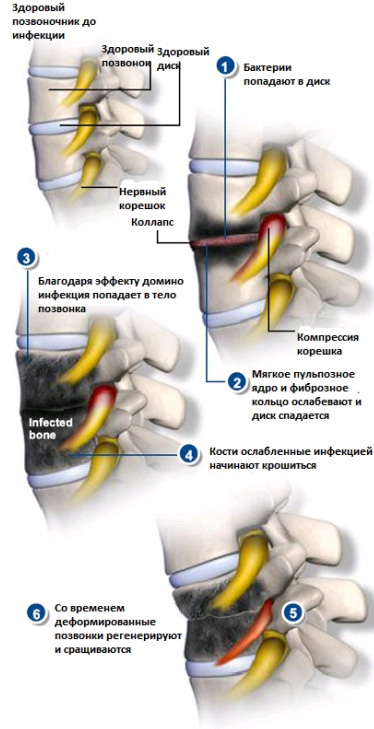
Остеомиелит позвоночника
Инфекционное поражение при данном заболевании затрагивает костные ткани позвонков. Возбудителями остеомиелита позвоночника могут быть и грибки, и бактерии – в этих случаях говорят о бактериальном или пиогенном остеомиелите.
В ряде случаев остеомиелит позвоночника вторичен, когда это — последствия других инфекционных процессов в организме больного, при которых возбудитель заносится в ткани позвоночника гематогенным путем. Как правило, нарастание симптомов очень длительно по времени – от начала заболевания до его диагностирования проходит иногда от 3 до 8 месяцев.
- Остеомиелит позвоночника почти всегда сопровождается болями в спине, часто – очень сильными. Со временем боль увеличивает интенсивность и становится постоянной, не проходит даже в состоянии покоя, в положении лежа.
- Как правило, остеомиелит позвоночника проявляется повышением температуры тела.
- В анализе крови можно увидеть повышение СОЭ и лейкоцитоз.
- При прогрессировании заболевания у больного может развиться нарушение мочеиспускания.
Неврологические симптомы при остиомиелите позвоночника возникают, когда в значительной степени оказываются пораженными костные ткани позвонков, с их распадом и деструкцией.
Возбудителем остиомиелита позвоночника чаще всего является золотистый стафилококк.
Лечение остиомиелита позвоночника:
- Длительный период интенсивной терапии антибиотиками. Как правило, в течении полутора месяцев больному вводят антибиотики внутривенно, а затем в течение следующих полутора месяцев – перорально.
- При туберкулезном поражении и при некоторых других инфекциях позвоночника для лечения остеомиелита иногда требуется оперативное вмешательство.
Эпидуральный абсцесс
Это – гнойный воспалительный процесс в пространстве над твердой оболочкой спинного мозга. Гнойные массы могут инкапсулироваться и сдавливать нервные корешки. Кроме этого, возникает и расплавление самих нервных структур и окружающих тканей, что приводит к необратимым последствиям, выпадению некоторых функций, напрямую угрожает здоровью и жизни больного.
В самом начале заболевания симптомы могут быть незначительные. Может появляться покалывание в месте воспаления или в конечностях по ходу нервных корешков, слабость.
Для того, чтобы заподозрить эпидуральный абсцесс, специалист должен осмотреть спину и определить, нет ли асимметрии, отека, местных выпячиваний, очаговых покраснений кожи. Специалист должен проверить также неврологический статус больного.
- У больного берут образец крови для определения СОЭ (при эпидуральном абсцессе этот показатель будет увеличен), а также для посева – на определение возбудителя.
- МРТ покажет наличие компрессии участков спинного мозга, жидкости в паравертебральном пространстве, остеомиелита и участков разрушения котных тканей, если они имеются. При эпидуральном абсцессе МРТ является самым результативным и точным методом диагностики.
Лечение абсцесса:
- Операция по всткрытию абсцесса и удалению пораженных тканей, если у больного появился стойкий неврологический статус, а боли не купируются даже сильными обезболивающими средствами.
- Дренирование раны.
- Антибиотикотерапия.
Послеоперационные инфекционные поражения позвоночника
При операциях на позвоночнике сегодня всё чаще используют жесткие металлические фиксаторы, обеспечивающие иммобилизацию позвоночного столба в послеоперационный период и более быстрое сращение поврежденных костных тканей.
Но фиксаторы – это, по сути, импланты, которые для организма чужеродны. Очень часто происходит инфицирование зон, где установлены фиксаторы, даже несмотря на антибиотикотерапию.
Инфицирование позвоночника и тяжесть протекания этого осложнения зависят от состояния человека, наличия у него других заболеваний.
Симптомами послеоперационной инфекции являются появление болей в зоне выполненной операции, выделения из хирургических ран, припухлость и покраснение тканей в месте операции, образование гематом или абсцессов.
На возникшее инфекционное поражение организм больного может ответить повышением температуры – от субфебрильной до очень высокой, слабостью, симптомами интоксикации.
- Повышенный показатель СОЭ, лейкоцитоз в анализе крови.
Лечение послеоперационного инфицирования позвоночника:
- Проводят диагностическое оперативное вмешательство для визуализации процесса, с одновременной санацией хирургической раны.
- Хирургическое дренирование раны.
- Введение антибиотиков в рану.
- Терапия антибиотиками широкого спектра действия.
Наиболее часто послеоперационное инфицирование позвоночника бывает вызвано золотистым стафилококком.
Туберкулезный спондилит (болезнь Потта)
Очень часто туберкулезное инфицирование позвоночника протекает скрыто у больного туберкулезом. Заражение происходит из первичного очага в мочеполовой системе или легких.
Туберкулезное поражение позвоночника проявляется вначале незначительными, со временем усиливающимися болями в зоне воспаления. Иногда от начала инфицирования до точной постановки диагноза может пройти несколько месяцев.
Чаще всего туберкулезное инфицирование поражает грудной отдел позвоночника, затем распространяясь на пояснично-крестцовый или шейно-грудной отделы.
Клиническая картина и неврологический статус при туберкулезном инфицировании позвоночника не отличается от любого другого инфекционного поражения.
От других поражений позвоночника, вызванных инфекцией, туберкулезный спондилит отличается наличием нестабильности позвоночника и смещением позвонков, это обусловлено поражением связок и задних элементов позвонков. При запущенном заболевании у больного появляется так называемая триада Потта: абсцесс на позвоночнике, горб в грудном отделе вследствие сильного искривления позвоночного столба, потеря чувствительности, или частичный или полный паралич верхних, нижних конечностей ниже зоны поражения.
Диагностика основывается на:
- Изучении анамнеза – наличие туберкулеза у больного.
- Как правило, анализ крови при туберкулезном спондилите не показателен – обычно СОЭ не более 30.
- Рентгенография поможет визуализировать очаги воспаления на передних углах тел соседних позвонков, скопление жидкости в паравертебральном пространстве с отслойкой передней продольной связки, изменения в тканях дужек позвонков, мягких тканях вокруг позвоночного столба.
- МРТ или КТ поможет выявить точную локализацию очага воспаления или абсцесс.
Лечение:
- Прежде всего, против возбудителя – этиотропная терапия.
- Противовоспалительная терапия, витаминотерапия.
- При абсцессах, большом натеке с компрессией спинного мозга и нервных корешков – хирургическое лечение.
Бруцеллезный спондилит
Заражение происходит от употребления в пищу продуктов от зараженных животных или от контакта в ними. Инкубационный период может быть до 2 месяцев, после чего у больного возникают лихорадка, повышение температуры тела, кожные высыпания.
Заболевание поражает опорно-двигательный аппарат, в результате чего возникают множественные очаги нагноений в мышцах, суставах, связках, в том числе и в позвоночнике.
Симптомы заболевания могут начинаться появлением болей в пояснице и крестце, усиливающимися при любой нагрузке, при вставании, ходьбе, прыжках.
Диагностика:
- Изучение анамнеза – наличие бруцеллеза у больного, подтвержденное лабораторными исследованиями.
- Для определения зоны повреждения позвоночника выполняются рентгенография, МРТ или КТ.
Лечение:
- Антибиотикотерапия.
- Противовоспалительная терапия, обезболивающие препараты.
- Лечебная физкультура.
- Санаторно-курортное лечение в периоде реабилитации.
Источник
Инфекции
Остеомиелит и туберкулез позвоночника хотя и относятся к редко встречающимся заболеваниям, тем не менее, не следует забывать, что они могут быть причиной постоянной боли в спине, не меняющейся в течение суток.
Имеются также общие признаки заболевания: лихорадка и интоксикация. Пациентам требуется лечение в специализированных стационарах.
Причиной боли в спине может быть нарушение осанки (рис. 34). Следует отметить, что сколиоз — это всегда патология. К признакам, подтверждающим наличие сколиоза, относятся: видимая деформация остистых отростков позвонков; асимметрия плеч, лопаток и складок Наталии, которые не исчезают в положении сидя; асимметрия параспинальных мышц; чрезмерный грудной кифоз и деформации в сагиттальной плоскости. Лордоз почти всегда носит вторичный характер и обусловлен либо наклоном таза вперед, либо изменениями в тазобедренных суставах.

Рис. 34. Изменения формы спины: а — сутулая; б — поясничный лордоз; в — сколиоз
Искривления позвоночника могут интерпретироваться как функциональные или анатомические. Функциональные встречаются при мышечном спазме или коротких ногах у ребенка. Анатомические же искривления бывают признаками врожденной или приобретенной патологии.
Поражение позвоночного столба встречается при синдроме Прадера-Вилли, болезни Шейерманна-Мау (ювенильный кифоз), рахите (нефиксированный кифоз, обусловленный слабостью связочно-мышечного аппарата), туберкулезном спондилите, травмах позвоночника.
Не следует забывать о невертеброгенных причинах болей в спине. Одной из частых причин таких болей в спине является миофасциальный болевой синдром, который может осложнять практически любые вертеброгенные боли или наблюдаться вне зависимости от них.
Миофасциальный болевой синдром характеризуется хроническими болевыми ощущениями, которые имеют место в различных триггерных точечных участках мышечной и фасциальной ткани. При этом пациенты жалуются на резкие боли вдоль локальных зон болезненности, которые часто иррадиируют.
Данную патологию иногда путают с радикулопатией (корешковыми болями). Триггерные точечные участки наиболее часто локализуются в верхних участках трапециевидной мышцы, на поверхности мышц-разгибателей спины, в мышечной ткани нижних отделов паравертебральных мышц и в ягодичных мышцах. Установление причин болей в спине основывается на результатах клинического обследования, данных лучевой диагностики и других параклинических методов исследования.
Фибромиалгию скорее всего следует рассматривать как отдельную нозологическую форму с первичным поражением мышц. Литературные данные указывают на то, что фибромиалгия может быть врожденной, чаще встречается у женщин и может развиться на фоне физической или эмоциональной травмы. При фибромиалгии больные жалуются на разлитую боль, пальпаторно определяются болезненные зоны, причем подобная симптоматика длится, по меньшей мере, 3 месяца. Различные психологические расстройства могут отмечаться у двадцати пяти процентов пациентов, страдающих фибромиалгией.
Повреждение мышц и связок
После небольших травм, произошедших во время выполнения физической работы, занятий спортом появляется постоянная поверхностная разлитая боль в спине, которая значительно облегчается местным нанесением обезболивающих — НПВП (гель) или их системным приемом. Помимо выраженного обезболивающего эффекта, эти препараты обладают противовоспалительным эффектом, что сокращает время реабилитации.
Сердечно-сосудистые заболевания
Разрыв аневризмы брюшной аорты или кровоизлияние в забрюшинную клетчатку проявляются сильнейшей болью в спине, коллапсом, парезами и нарушениями чувствительности. В анамнезе у пациентов с кровоизлиянием есть указания на прием антикоагулянтов. Излившаяся кровь сдавливает спинномозговые нервы. Обе ситуации требуют экстренной госпитализации.
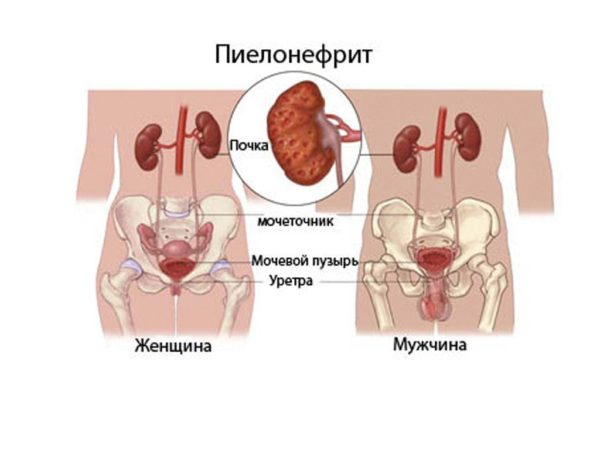
Заболевания органов малого таза сопровождаются болями в пояснице. Тупая боль в пояснице служит одним из основных симптомов пиелонефрита. Заболевание особенно часто развивается у беременных, сопровождается частым, болезненным мочеиспусканием и появлением мутной мочи, ознобом, повышением температуры тела выше 38 °С. Лечение проводится антибиотиками и уросептиками.
Боль в пояснице может стать ведущим симптомом альгодисменореи и эндометриоза. При этом необходимо обратить внимание на то, что глубокая, ноющая, разлитая боль всегда связана с менструальным циклом. Лечение проводится гинекологом. Для облегчения боли применяются обезболивающие (НПВП, ненаркотические анальгетики).
Боли в спине дифференцируются с аневризмой брюшной аорты, внематочной беременностью, панкреатитом, перфоративной язвой желудка и двенадцатиперстной кишки, пиелонефритом и мочекаменной болезнью, опухолью таза (например, опухолью седалищного бугра), воспалительными заболеваниями придатков у женщин.
Как разобраться во всех причинах боли в спине и дать пациенту обоснованные рекомендации?
Для этого пациентам с проблемами со стороны спины необходимо задать следующие вопросы:
Расскажите о Ваших проблемах в нижней области спины (пояснице).
Какие у Вас симптомы?
Испытывали Вы слабость, онемение или внезапные резкие боли? Отдает ли боль/онемение куда-либо?
Появились ли у Вас изменения в режиме стула и мочеиспускания? Как проблемы со спиной влияют на вашу работу/школу/ведение домашнего хозяйства?
Как Ваши проблемы со спиной влияют на Ваш досуг/развлечения? Какова Ваша жизнь в целом? Есть ли у Вас какие-то проблемы с работой или дома?
Расскажите, что Вы знаете о проблемах со спиной; испытывали ли Вы боль в спине раньше, есть ли у Вас родственник или знакомый с проблемами со спиной?
Какие у Вас есть опасения по поводу этой проблемы?
На проведение каких тестов Вы рассчитываете?
На какое лечение Вы рассчитываете?
Какие изменения Вы можете провести на работе/дома/в школе, чтобы минимизировать Ваш временный дискомфорт?
Кроме того необходимо обратить внимание на следующие признаки:
1. Возраст. Чем старше пациент, тем больше вероятность развития у него наиболее частых заболеваний позвоночника: остеохондроза и остеоартроза. Однако не следует забывать, что вместе с этими «возрастными» заболеваниями у пожилых увеличивается риск злокачественных новообразований. Для молодых пациентов наиболее частая причина боли в спине — небольшие травмы во время занятий спортом. Из заболеваний позвоночника самая частая причина — спондилоартропатии. Помимо боли в спине у этих пациентов обязательно присутствуют другие проявления заболевания (псориаз, увеит, уретрит, диарея и др.). У детей в возрасте до 10 лет при появлении боли в пояснице в первую очередь исключают заболевания почек и органические заболевания позвоночника (опухоль, остеомиелит, туберкулез).
2. Связь боли с предшествующей травмой, физической нагрузкой. Такая связь присутствует при развитии травм или проявлениях остеохондроза.
3. Сторона боли. Односторонняя боль характерна для остеохондроза, двусторонняя — для остеохондропатий.
4. Характер боли. Внезапное появление сильной боли, которая не уменьшается при приеме традиционных анальгетиков и сопровождается коллапсом, парезом со снижением чувствительности, свидетельствует о наличии разрыва аневризмы брюшной аорты или кровоизлияния в забрюшинную клетчатку — ситуации требуют экстренной медицинской помощи.
5. Изменение боли при движении, в покое, в различных положениях. При остеохондрозе боль усиливается при движениях и в положении сидя, проходит в положении лежа. Спондилоартропатии характеризуются прямо противоположным отношением к двигательной активности: боль усиливается в покое и проходит при движениях.
6. Суточный ритм боли. Большинство заболеваний позвоночника имеют суточный ритм боли. Исключение составляют злокачественные новообразования, остеомиелит и туберкулез позвоночника, когда боль постоянная в течение суток.
В диагностике болей в спине помогают: история болезни; выявление серьезных причин, вызывающих боль в спине; выявление радикулопатии; определение риска затяжной боли и инвалидности.
Физикальный осмотр — общий осмотр, осмотр спины: тестирование на выявление ущемленного нервного окончания (табл. 43); сенсорное тестирование (боль, онемение) и моторное тестирование (табл. 44).
Таблица 43. Тестирование на ущемление нервных окончаний в поясничном отделе
1. Попросите пациента лечь на спину и как можно сильнее выпрямиться на кушетке | 4. Следите за любыми движениями таза до появления жалоб. Настоящее седалищное напряжение должно вызвать жалобы до того как подколенное сухожилие растянется в достаточной степени для перемещения таза |
2. Положите одну руку над коленом экзаменуемой ноги, достаточно сильно надавите на колено, чтобы как можно больше выпрямить колено. Попросите пациента расслабиться | 5. Определите уровень подъема ноги, на котором появляются жалобы у пациента. Затем определите наиболее отдаленное место испытываемого дискомфорта: спина, бедро, колено, ниже колена. |
3. Ладонью одной руки возьмитесь за пятку, медленно поднимите выпрямленную конечность. Скажите пациенту: «Если это Вас беспокоит, дайте мне знать, я перестану» | 6. Держа ногу предельно вытянутой и поднятой, потяните лодыжку вперед. Определите, вызывает ли это боль Вращение конечности во внутрь может также повысить давление на нервные седалищные окончания |
Таблица 44. Тестирование на ущемление нервного окончания поясничного отдела
Тестирование | Нервное окончание | ||
L4 | L5 | S1 | |
Моторная (двигательная) слабость | Растяжение четырех главых мышц | Дорсальное сгибание большого пальца и стопы | Сгибание стопы и большого пальца |
Осмотр-скрининг | Присесть на корточки и встать | Пройти на пятках | Пройти на носках |
Рефлексы | Снижение коленного рефлекса | Достоверного метода нет | Снижение рефлекса лодыжки |
Г.И. Лысенко, В.И. Ткаченко
Опубликовал Константин Моканов
Источник