Клинический диагноз болей в спине
Проводят:
рентгенография
позвоночника в нескольких проекциях;
– общий
анализ крови;
– биохимический
анализ крови (кальций, креатинин, фосфаты,
глюкоза и др.);
– компьютерная
рентгеновская томография (КТ) или
магнитно–резонансная томография (МРТ)
позвоночника;
– сцинтиграфия
костей и другие исследования.
В
первую очередь необходимо убедиться,
что боль в спине не связана с серьезной
патологией (опухоли, перелом позвонка,
заболевания внутренних органов,
инфекции).
Должны
настораживать следующие признаки:
—
в анамнезеотсутствие боли в спине;
—
высокая интенсивность этой боли;
—
боли не связанные с положением тела и
движением;
— боли услививающиеся по
ночям;
— молодой (до 20 лет) или старый
возраст (после55 лет);
— недавняя травма
в анамнезе;
— присутствие факторов
риска инфекции (прием иммунодепрессантов,
ВИЧ-инфекция и др.);
— онкологические
заболевания в анамнезе;
— необъяснимое
снижение веса и лихорадка;
— наличие
общей слабости;
— тазовые патологии;
—
ростущий неврологический дефицит.
Анамнез
и физикальное обследование позволяют
исключить вторичный характер боли в
спине, однако в сомнительных случаях
необходимо расширить объем исследования
(лабораторные, КТ, МРТ, ЭМГ и др.).
Следующим
этапом диагностики выявляются признаки
компрессии нервных корешков (грыжа
межпозвоночного диска, стеноз позвоночного
канала). Важное значение имеет скурпулезное
неврологическое исследование (выявление
симптомов расстройств чувствительности
в соответствующих дерматомах, рефлексов
и др.). Из дополнительных методов
исследования при боли в спине проводят
рентгенографию, КТ и МРТ.
1.
Рентгенологические признаки
дегенеративно-дистрофических изменений
в пояснично-крестцовом отделе:—
уменьшение высоты диска;
— субхондральный
склероз;
— смещения позвонков;
—
формирование остеофитов;
— кальцификация
фиброзного кольца или пульпозного
ядра;
— артроз дугоотростчатых
суставов;
— скошенность тел позвонков.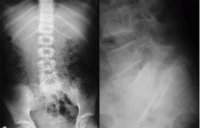
2.
КТ признаки дегенеративно-дистрофической
патологии пояснично-крестцового отдела
позвоночника:—
вакуум-феномен;
— протрузия, кальцификация
диска;
— боковые передние и/или задние
остеофиты;
— латеральный или центральный
стеноз канала позвоночника.
3.
МРТ
признаки дегенеративно-дистрофической
патологии пояснично-крестцового отдела
позвоночника:—
выбухание межпозвонкового диска;
—
уменьшение интенсивности сигнала от
межпозвоночного диска;
— складчатость
фиброзного кольца,
— изменение сигнала
от концевых пластинок;
— вакуум-феномен;
—
стеноз, кальцификация канала позвоночника.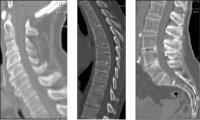
Важно
помнить, что прямой связи между
интенсивности боли в спине и выраженности
дегенеративных изменений не существует.
Дегенеративно-дистрофические изменения
пояснично-крестцового отдела позвоночника
(в том числе грыжи межпозвонковых дисков)
выявляют практически у всех лиц зрелого,
тем более пожилого возраста, в том числе
никогда не страдавших болями в спине.
Следовательно, обнаружение
рентгенологических, КТ или МРТ-изменений
само по себе не может быть основанием
для каких-либо заключений об этиологии
болевого синдрома.
Рентгенографию
позвоночника используют в основном для
исключения врожденных аномалий и
деформаций, переломов позвонков,
спондилолистеза, воспалительных
заболеваний (спондилитов), первичных и
метастатических опухолей. Признаки
остеохондроза или спондилоартроза
обнаруживаются почти у половины лиц
среднего возраста и у большинства
пожилых пациентов. Выявление
дегенеративно–дистрофических изменений
при рентгенографии не исключает наличие
других причин болей в спине и не может
быть основой клинического диагноза.
Рентгеновская
КТ или МРТ позволяет выявить грыжу
диска, определить ее размеры и локализацию,
а также обнаружить стеноз позвоночного
канала, опухоль спинного мозга или
другие неврологические заболевания.
Важно отметить, что при КТ и МРТ
позвоночника часто выявляются
дистрофические изменения, особенно в
старших возрастных группах. Такие
изменения обнаруживаются почти у 90%
пожилых пациентов с болями в спине.
Наличие грыж межпозвонковых дисков по
данным КТ или МРТ, особенно небольших
размеров, не исключает другой причины
болей в спине и не может быть основой
клинического диагноза.
При
опухоли спинного мозга, сирингомиелии
и других заболеваниях спинного мозга
боль в спине часто сочетается с другими
неврологическими расстройствами, обычно
отсутствует мышечно–тонический синдром.
Диагноз устанавливают с помощью КТ или
МРТ позвоночника.
При
деструктивном поражении позвоночника
(туберкулезный спондилит, первичная
опухоль или метастазирование в
позвоночник, остеопороз, гиперпаратиреоз),
переломе позвоночника, его врожденных
или приобретенных деформациях,
деформирующем спондилоартрите часто
наблюдается локальная болезненность,
диагноз устанавливают на основании
результатов рентгенограммы и(или) КТ
или МРТ позвоночника.
При
соматических заболеваниях отраженная
боль в спине, как правило, сочетается с
другими проявлениями заболевания, она
не сопровождается напряжением мышц
спины и обычно не усиливается при
движениях в позвоночнике.
Лечение
болей в спине
Лечение
болей в спине базируется на терапии
основного заболевания. В дальнейшем
изложено лечение при наиболее частых
причинах болей в спине – рефлекторных
и компрессионных осложнениях остеохондроза,
миофасциальных болях и фибромиалгии.
Лечение
рефлекторных синдромов и радикулопатий
вследствие остеохондроза основывается
в остром периоде на покое, избегании
резких наклонов и болезненных поз. В
остром периоде лучше проводить лечение
на дому, не заставляя больного посещать
поликлинику ради инъекций или физиотерапии,
польза от которых значительно меньше,
чем вред, связанный с высокой вероятностью
усиления болей в связи с посещением
поликлиники. Рекомендуют постельный
режим в течение нескольких дней до
стихания резких болей, жесткая постель
(щит под матрац), прием анальгетиков,
нестероидных противовоспалительных
препаратов (НПВП) и миорелаксантов.
В
настоящее время постельный режим
рекомендуется только в первые (1–4) дни
и преимущественно при выраженном болевом
синдроме. После этого рекомендуется
постепенное увеличение физической
нагрузки, больного следует оберегать
от чрезмерного мышечного напряжения
(длительное сидячее положение, ношение
тяжестей, вождение автомобиля и др.).
Быстрая активизация больных и постепенное
возвращение их к труду снижают вероятность
развития хронического течения болевого
синдрома [4].
При
острых болях в нижней части спины можно
использовать фиксирующий пояс, при
болях в шее – шейный воротник. Однако
длительная фиксация шейного или
поясничного отдела не рекомендуется,
за исключением некоторых случаев,
например, травматического перелома
позвонков или наличия поясничного
спондилолистеза. Поясничный фиксирующий
пояс можно использовать также периодически
– при необходимости передвижения в
случае острых болей, а также подъема
тяжестей после стихания болей.
При
болях в спине наиболее часто применяются
НПВП, которые обладают хорошим
обезболивающим эффектом и выраженным
противовоспалительным действием.
Механизм действия НПВП заключается в
подавлении фермента циклооксигеназы,
который играет ведущую роль в синтезе
метаболитов арахидоновой кислоты
(простагландинов и других), усиливающих
воспалительный процесс и непосредственно
участвующих в формировании болевых
ощущений. НПВП противопоказаны при
язвенной болезни желудка, их рекомендуют
применять внутрь во время еды, а при
риске осложнений для защиты желудка
используют антациды.
Среди
НПВП золотым стандартом считается
диклофенак (Вольтарен), обладающий
высокой эффективностью и достаточной
безопасностью. В целом по выраженности
обезболивающего и противовоспалительного
действия, а также безопасности диклофенак
имеет преимущество перед другими НПВП
(индометацин, пироксикам, напроксен,
ибупрофен, ацетилсалициловая кислота).
Препараты группы диклофенака не оказывают
отрицательного действия на метаболизм
межпозвонкового диска, поражение
которого часто является причиной болей
в спине. Средние терапевтические дозы
диклофенака составляют 75–150 мг/сут. за
несколько приемов или в виде ректальных
суппозиториев, для достижения быстрого
эффекта используется внутримышечное
введение препарата.
В
качестве НПВП, обладающих селективным
подавлением циклооксигеназы–2, можно
использовать мелоксикам, обычно по 15
мг/сут. в 1–2 приема или целекоксиб,
обычно по 200 мг/сут. в один или два приема.
Для
лечения болезненного мышечного спазма
используются миорелаксанты внутрь или
парентерально. Миорелаксанты уменьшают
боль, снижают рефлекторное мышечное
напряжение, улучшают двигательные
функции и облегчают проведение лечебной
физкультуры. Лечение миорелаксантами
начинают с обычной терапевтической
дозы и продолжают в течение сохранения
болевого синдрома; как правило, курс
лечения составляет несколько недель.
Доказано, что при болезненном мышечном
спазме добавление к стандартной терапии
(НПВП, лечебная гимнастика) миорелаксантов
приводит к более быстрому регрессу
боли, мышечного напряжения и улучшению
подвижности позвоночника.
В
качестве миорелаксантов при болях в
спине применяются Сирдалуд и толперизон,
реже – баклофен и диазепам в индивидульно
подобранной дозе. Миорелаксанты обычно
не комбинируют.
Сирдалуд
(тизанидин) – миорелаксант центрального
действия, агонист 2 –адренергических
рецепторов. Препарат снижает мышечный
тонус вследствие стимулирующего действия
на моноаминергетические ядра ствола
головного мозга. Это приводит к торможению
спинальных мотонейронов и, соответственно,
к миорелаксации. Также, селективно
ингибируя 2 –адренорецепторы,
препарат уменьшает выброс возбуждающих
аминокислот (в частности аспартата) из
вставочных спинальных нейронов, что
лежит в основе анальгезирующего действия
Сирдалуда. Существует мнение, что
дополнительный антиспастический эффект
препарата обусловлен его влиянием на
рецепторы норадренергических нейронов
области голубого пятна, воздействующих
на спинальные структуры.
При
приеме внутрь максимальная концентрация
Сирдалуда в крови достигается через
час, прием пищи не влияет на его
фармакокинетику. Препарат применяют
внутрь, по 2–4 мг 3 раза в день, в тяжелых
случаях – дополнительно 2–4 мг на ночь.
К
настоящему времени проведено несколько
десятков исследований по изучению
действия Сирдалуда. Согласно их
результатам, препарат снижает мышечный
тонус, уменьшая лишь тонический компонент,
за счет чего сохраняется, а в ряде случаев
даже повышается мышечная сила. Благодаря
этой особенности и обезболивающему
действию, на фоне приема Сирдалуда
отмечается повышение повседневной
активности больных. Также авторы отмечают
хорошую переносимость препарата, в том
числе пациентами пожилого возраста. В
ходе исследований был выявлен
противоэпилептический эффект высоких
доз Сирдалуда, таким образом препарат
можно использовать и у пациентов с
болевым синдромом, страдающих эпилепсией.
Для Сирдалуда также характерен
гастропротективный эффект. Данные
экспериментальных и клинических
испытаний свидетельствуют о его
способности защищать слизистую желудка
от воздействия НПВП.
Толперизон
оказывает преимущественно центральное
миорелаксирующее действие. Снижение
мышечного тонуса при приеме препарата
связывается с угнетающим влиянием на
каудальную часть ретикулярной формации,
подавлением спинномозговой рефлекторной
активности, центральным н–холинолитическим
действием. Препарат обладает умеренным
центральным анальгезирующим действием
и легким сосудорасширяющим влиянием.
Толперизон назначают внутрь по 150 мг
два или три раза в сутки. Для быстрого
эффекта препарат вводится по 1 мл (100 мг)
внутримышечно два раза в сутки или
внутривенно на физиологическом растворе
раз в сутки.
Баклофен
оказывает миорелаксирующее действие
преимущественно на спинальном уровне.
Препарат представляет аналог
g–аминомасляной кислоты (ГАМК); он
связывается с пресинаптическими
ГАМК–рецепторами, приводя к уменьшению
выделения возбуждающих аминокислот
(глутамата, аспартата) и подавлению
моно– и полисинаптической активности
на спинальном уровне, что и вызывает
снижение мышечного тонуса. Препарат
оказывает также умеренное центральное
анальгезирующее действие. Он хорошо
всасывается из желудочно–кишечного
тракта, максимальная концентрация в
крови достигается через 2–3 часа после
приема. Начальная доза составляет 15 мг
в сутки (в три приема), затем дозу иногда
увеличивают на 5 мг каждый день до
получения желаемого эффекта, препарат
принимают во время еды. Обычные дозы
для лечения болезненного мышечного
спазма составляют 15–30 мг. Максимальная
доза баклофена для взрослых составляет
60–75 мг в сутки. Побочные эффекты чаще
проявляются сонливостью, головокружением
в начале лечения, хотя в дальнейшем
могут ослабевать. Иногда возникают
тошнота, запор, диарея, артериальная
гипотония; требуется осторожность при
лечении больных пожилого возраста.
В
качестве лечения можно использовать
физиотерапевтические обезболивающие
процедуры, втирание мазей, компрессы с
30–50% раствором диметил сульфоксида и
новокаином, новокаиновые и гидрокортизоновые
блокады. При ослаблении болей рекомендуют
постепенное увеличение двигательной
активности, упражнения на укрепление
мышц.
При
радикулопатии, особенно парализующем
ишиасе, используется пентоксифиллин
по 400 мг 2–3 раза в сутки внутрь или по
100–200 мг внутривенно капельно на
физиологическом растворе. Если
рефлекторные синдромы остеохондроза
обычно проходят в течение 1–4 недель,
то при радикулопатии сроки восстановления
увеличиваются до 6–8 недель.
При
хроническом течении рефлекторных
синдромов и радикулопатий могут быть
эффективны физиотерапевтическое
лечение, НПВП, миорелаксанты, мануальная
терапия, рефлексотерапия и санаторно–курортное
лечение. У многих больных с длительным
течением болевого синдрома значительный
эффект может быть получен от применения
антидепрессантов в комбинации с другими
методами терапии.
Традиционно
в нашей стране при болях в спине широко
используется мануальная терапия,
различные виды физиотерапевтического
лечения, в некоторых центрах – вытяжение
позвоночника. Многие пациенты в течение
длительного времени наблюдаются и
лечатся только у специалистов мануальной
терапии. Однако, по мнению экспертов
ВОЗ, эти методы лечения еще не получили
строгих доказательств своей эффективности
[5].
Хирургическое
лечение (удаление грыжи диска) необходимо
в тех редких случаях, когда возникает
сдавление спинного мозга или корешков
конского хвоста. Хирургическое лечение
также показано при дискогенной
радикулопатии, сопровождающейся
выраженным парезом, и при длительном
(более 3–4 месяцев) отсутствии эффекта
от консервативного лечения, а также при
наличии большой грыжи диска.
В
качестве профилактики обострений
остеохондроза рекомендуется избегать
провоцирующих факторов (подъем больших
грузов, ношение тяжелой сумки в одной
руке, переохлаждение и др.), регулярно
заниматься лечебной гимнастикой.
При
миофасциальных болях необходимо
предоставить мышце покой на несколько
дней. В качестве лечения можно использовать
упражнения на растяжение мышц
(постизометрическая релаксация), прием
миорелаксантов (Сирдалуда, толперизона),
физиотерапию (ультразвук), рефлексотерапию
или местное введение анестетиков в
триггерные зоны, компрессы с димексидом
и анестетиками.
При
фибромиалгии наиболее эффективны
антидепрессанты. Для уменьшения болей
используют НПВП, физиотерапию, лечебную
гимнастику и рефлексотерапию. У многих
пациентов наблюдается только частичное
ослабление болей после курса лечения,
часто возникают обострения, что требует
проведения повторных курсов лечения.
Таким
образом, боли в спине наиболее часто
вызваны рефлекторными проявлениями
остеохондроза позвоночника, миофасциальными
болями и фибромиалгией. В таких случаях
диагноз основывается на выявлении
типичных проявлений болевого синдрома
при отсутствии признаков онкологического,
воспалительного и соматического
заболеваний, а также травмы спины. В
случае нетипичного болевого синдрома
необходимо дополнительное обследование,
при этом выявление дегенеративно–дистрофических
изменений позвоночника по данным
рентгенографии не исключает других
причин болей в спине. При лечении
рефлекторных синдромов остеохондроза,
миофасциальных болей в остром периоде
эффективны покой, избегание болезненных
поз и физических нагрузок, применение
НПВП и миорелаксантов, а при ослаблении
болей большое значение имеет лечебная
гимнастика. При лечении хронических
вертеброгенных болевых синдромов и
фибромиалгии существенный эффект может
быть получен от применения антидепрессантов.
Список
использованной литературы:
1.
Болезни нервной системы. Руководство
для врачей. Под редакцией Н.Н. Яхно, Д.Р.
Штульмана. – М., 2001, том 2.
2.
Парфенов В.А., Яхно Н.Н. Неврология в
общемедицинской практике. М.,
2001.
3.
Victor M., Ropper A.H. // Adams and Victor’s principles of
Neurology. New York. 2001
4.
Waddel G. The back pain revolution. Churchill Livingstone. 1998.
5.
WHO Department of noncomunicable disease management. Low back pain
initiative. Geneve, 1999.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Как разобраться во всех причинах боли в спине и дать пациенту обоснованные рекомендации? В диагностике болей в спине помогают: история болезни; выявление серьезных причин, вызывающих боль в спине; выявление радикулопатии; определение риска затяжной боли и инвалидности.
Для этого пациентам с проблемами со стороны спины необходимо задать следующие вопросы:
- Расскажите о Ваших проблемах в нижней области спины (пояснице).
- Какие у Вас симптомы?
- Испытывали Вы слабость, онемение или внезапные резкие боли?
- Отдает ли боль/онемение куда-либо?
- Появились ли у Вас изменения в режиме стула и мочеиспускания?
- Как проблемы со спиной влияют на вашу работу/школу/ведение домашнего хозяйства?
- Как Ваши проблемы со спиной влияют на Ваш досуг/развлечения?
- Какова Ваша жизнь в целом?
- Есть ли у Вас какие-то проблемы с работой или дома?
- Расскажите, что Вы знаете о проблемах со спиной; испытывали ли Вы боль в спине раньше, есть ли у Вас родственник или знакомый с проблемами со спиной?
- Какие у Вас есть опасения по поводу этой проблемы?
- На проведение каких тестов Вы рассчитываете?
- На какое лечение Вы рассчитываете?
- Какие изменения Вы можете провести на работе/дома/в школе, чтобы минимизировать Ваш временный дискомфорт?
Кроме того необходимо обратить внимание на следующие признаки:
- Возраст. Чем старше пациент, тем больше вероятность развития у него наиболее частых заболеваний позвоночника: остеохондроза и остеоартроза. Однако не следует забывать, что вместе с этими «возрастными» заболеваниями у пожилых увеличивается риск злокачественных новообразований. Для молодых пациентов наиболее частая причина боли в спине — небольшие травмы во время занятий спортом. Из заболеваний позвоночника самая частая причина — спондилоартропатии. Помимо боли в спине у этих пациентов обязательно присутствуют другие проявления заболевания (псориаз, увеит, уретрит, диарея и др.). У детей в возрасте до 10 лет при появлении боли в пояснице в первую очередь исключают заболевания почек и органические заболевания позвоночника (опухоль, остеомиелит, туберкулез).
- Связь боли с предшествующей травмой, физической нагрузкой. Такая связь присутствует при развитии травм или проявлениях остеохондроза.
- Сторона боли. Односторонняя боль характерна для остеохондроза, двусторонняя — для остеохондропатий.
- Характер боли. Внезапное появление сильной боли, которая не уменьшается при приеме традиционных анальгетиков и сопровождается коллапсом, парезом со снижением чувствительности, свидетельствует о наличии разрыва аневризмы брюшной аорты или кровоизлияния в забрюшинную клетчатку — ситуации требуют экстренной медицинской помощи.
- Изменение боли при движении, в покое, в различных положениях. При остеохондрозе боль усиливается при движениях и в положении сидя, проходит в положении лежа. Спондилоартропатии характеризуются прямо противоположным отношением к двигательной активности: боль усиливается в покое и проходит при движениях.
- Суточный ритм боли. Большинство заболеваний позвоночника имеют суточный ритм боли. Исключение составляют злокачественные новообразования, остеомиелит и туберкулез позвоночника, когда боль постоянная в течение суток.
Тестирование на ущемление нервных окончаний в поясничном отделе
1. Попросите пациента лечь на спину и как можно сильнее выпрямиться на кушетке | 4. Следите за любыми движениями таза до появления жалоб. Настоящее седалищное напряжение должно вызвать жалобы до того как подколенное сухожилие растянется в достаточной степени для перемещения таза |
2. Положите одну руку над коленом экзаменуемой ноги, достаточно сильно надавите на колено, чтобы как можно больше выпрямить колено. Попросите пациента расслабиться | 5. Определите уровень подъема ноги, на котором появляются жалобы у пациента. Затем определите наиболее отдаленное место испытываемого дискомфорта: спина, бедро, колено, ниже колена. |
3. Ладонью одной руки возьмитесь за пятку, медленно поднимите выпрямленную конечность. Скажите пациенту: «Если это Вас беспокоит, дайте мне знать, я перестану» | 6. Держа ногу предельно вытянутой и поднятой, потяните лодыжку вперед. Определите, вызывает ли это боль Вращение конечности во внутрь может также повысить давление на нервные седалищные окончания |
Физикальный осмотр — общий осмотр, осмотр спины: тестирование на выявление ущемленного нервного окончания; сенсорное тестирование (боль, онемение) и моторное тестирование.
Хотелось бы подчеркнуть, что причины боли в спине могут быть самые разные, боль в спине нередко служит сигналом серьезных заболеваний внутренних органов, поэтому при появлении острой боли в спине следует избегать самолечения и для установления правильного диагноза необходимо произвести ряд исследований.
Поставить правильный диагноз помогают дополнительные анализы и дифференциальная диагностика.
Тестирование на ущемление нервного окончания поясничного отдела
Тестирование | Нервное окончание | ||
L4 | L5 | S1 | |
Моторная (двигательная) слабость | Растяжение четырехглавых мышц | Дорсальное сгибание большого пальца и стопы | Сгибание стопы и большого пальца |
Осмотр-скрининг | Присесть на корточки и встать | Пройти на пятках | Пройти на носках |
Рефлексы | Снижение коленного рефлекса | Достоверного метода нет | Снижение рефлекса лодыжки |
Исследования для диагностики болевого синдрома в спине
Причина болевого синдрома | Исследования |
Нерадикулярная боль: — отсутствие в анамнезе травмы или факторов риска — подозрение на скрытую инфекцию — спондилолистез, не поддающийся | Рентгенография в передне-задней и боковой проекциях. Остеосцинтиграфия, МРТ Рентгенография в положениях сгибания-разгибания, КТ, МРТ, остеосцинтиграфия |
Радикулярная боль: — персистирующие симптомы — ишиальгия с неопределенным | МРТ ЭМГ, КТ, МРТ |
Травма: — поражение двигательного нервного ствола при минимальной травме у пациента с возможными структурными изменениями костной ткани | Рентгенография после установления механизма травмы |
Подозрение на остеомиелит — над позвонком определяется точка, болезненная при пальпации | МРТ |
Неопластические процессы в анамнезе, клинические проявления согласуются с метастатическими поражениями | Остеосцинтиграфия, МРТ |
 [1], [2], [3], [4], [5], [6], [7], [8]
[1], [2], [3], [4], [5], [6], [7], [8]
Особенности опроса больного
Известно, что наиболее распространенной причиной посещения врача-ортопеда является боль в спине. При сборе анамнеза особое внимание должно быть обращено на уточнение структуры боли: ее характер, что ее усиливает, а что облегчает, в связи с чем она возникла. Важно также уточнить, нет ли нарушений со стороны кишечника или мочевого пузыря. При болях в нижнем отделе спины довольно часто боль иррадиирует по ноге (ишиалгия): такая боль может сопровождаться корешковыми симптомами (см. ниже).
 [9], [10], [11], [12], [13], [14], [15], [16]
[9], [10], [11], [12], [13], [14], [15], [16]
Осмотр больного с жалобами на боли в спине
Больной может оставаться в брюках с подтяжками — это не мешает осмотру и пальпации спины, определению кожной температуры и выявлению местной болезненности. Врач оценивает следующие движения: сгибание (больной наклоняется вперед и достает пальцами рук до кончиков пальцев ног с выпрямленными коленными суставами; при этом следует обратить внимание, какая часть этого движения происходит за счет спины, а какая — за счет сгибания в бедрах: при сгибании спины она имеет плавно закругленный контур), разгибание (дугообразное отклонение позвоночника назад), латеральное сгибание (больной наклоняется вбок, а кисть двигается по соответствующему бедру вниз) и ротацию (стопы фиксированы, а плечи совершают круговые движения по очереди в каждую сторону). Движения в реберно-позвонковых суставах оцениваются по разнице объема грудной клетки в момент максимального вдоха и максимального выдоха (в норме 5 см). Для оценки состояния крестцово-подвздошных сочленений врач кладет руки на гребешки подвздошных костей (больной лежит на спине) и давит на них с тем, чтобы шевельнуть кости в указанных сочленениях. Если что-то не в порядке, то в них возникает болезненность. Запомните: при полном сгибании туловища вперед линия, соединяющая точки, расположенные на 10 см выше и на 5 см ниже L1 должна удлиниться не менее чем на 5 см. Если удлинение меньше, то это достоверно свидетельствует об ограничении сгибания. Затем сравнивают мускулатуру на обеих ногах (необходимо измерить окружность бедер), оценивают мышечную силу, потерю чувствительности и выраженность рефлексов (коленный рефлекс зависит главным образом от L4, а ахиллов — от S1; при исследовании плантарного рефлекса стопа должна опускаться).
Поднимание прямой ноги
При жалобах на ишиас врач должен попросить больного лечь на кушетку, и поднять выпрямленную ногу (максимально разогнутую в коленном суставе). При этом седалищный нерв натягивается и в участке механического нарушения возникает корешковая боль характерного стреляющего характера, иррадиирующая в соответствии с дерматомом и усиливающаяся при кашле и чиханье. Необходимо заметить угол, на который прямая нога может быть поднята до появления боли. Если он меньше 45 °, то говорят о положительном симптоме Ласега.
Другие части тела, которые могут быть осмотрены
Это подвздошные ямки (что было особенно важно во времена, когда часто встречался туберкулезный псоас-абсцесс), живот, таз, прямая кишка а также крупные артерии. Следует помнить, что в кости обычно метастазируют опухоли из молочной железы, бронха, почек, щитовидной и предстательной желез. Следовательно, именно эти органы и должны быть обследованы.
Лабораторно-инструментальная диагностика боли в спине
В первую очередь определяют уровень гемоглобина, СОЭ (если она значительно повышена, следует подумать о возможности миепомной болезни), активность в сыворотке крови щелочной фосфатазы (как правило, она резко повышена при костных опухолях и болезни Педжета) и содержания кальция в крови. Производят рентгеновские снимки спины в переднезадней, боковой и косой проекциях (таз, поясничный отдел позвоночника). Затем проводят миелографию и магнитно-ядерную томографию, способные визуализировать конский хвост. При этом следует исключить протрузию межпозвоночного диска, опухоль и стеноз спинномозгового канала. В церебро-спинальной жидкости, полученной при миелографии, необходимо определить содержание белка (оно повышено в ЦСЖ, взятой ниже уровня локализации опухоли спинного мозга). Спинномозговой канал хорошо визуализируется при УЗИ и КТ (компьютерная томография). Радиоизотопное сканирование может выявить «горячие точки» опухоли или пиогенной инфекции. Электромиографию (ЭМГ) используют для подтверждения нарушения иннервации по ходу поясничных или крестцовых нервов.
Следующий этап диагностики направлен на выявление признаков компрессии нервных корешков (грыжа межпозвонкового диска, стеноз позвоночного канала). Принципиальное значение имеет тщательное неврологическое исследование (выявление симптомов расстройств чувствительности в соответствующих дерматомах, рефлексов и др.). Из дополнительных методов исследования при болях в спине проводят рентгенографию, КТ и МРТ.
- Рентгенологические проявления дегенеративно-дистрофических изменений пояснично-крестцового отдела:
- уменьшение высоты диска;
- субхондральный склероз;
- формирование остеофитов;
- кальцификация пульпозного ядра или фиброзного кольца;
- артроз дугоотростчатых суставов;
- скошенность тел позвонков;
- смещения позвонков.
- Признаки дегенеративно-дистрофических изменений пояснично-крестцового отдела позвоночника по данным КТ:
- протрузия, кальцификация диска;
- вакуум-феномен;
- передние, задние, боковые остеофиты;
- центральный и латеральный стеноз позвоночного канала.
- Признаки дегенеративно-дистрофических изменений пояснично-крестцового отдела позвоночника по данным МРТ:
- выбухание межпозвонкового диска;
- снижение интенсивности сигнала от межпозвонкового диска;
- складчатость фиброзного кольца, изменение сигнала от концевых пластинок;
- вакуум-феномен;
- кальцификация, стеноз позвоночного канала.
Следует ещё раз подчеркнуть, что прямой связи между выраженностью дегенеративных изменений и тяжестью болевого синдрома не существует. Те или иные признаки дегенеративно-дистрофических изменений пояснично-крестцового отдела позвоночника (в том числе и грыжи межпозвонковых дисков) выявляют практически у всех лиц зрелого, тем более пожилого возраста, в том числе никогда не страдавших болями в спине. Следовательно, обнаружение рентгенологических, КТ- или МРТ-изменений само по себе не может быть основанием для каких-либо заключений об этиологии болевого синдрома.
Важно знать!
Киста позвоночника – каверна наполненная каким либо содержимым (геморрагическим, ликворным и др.), расположенная в области позвоночника. Довольно редкая патология среди всех заболеваний позвоночника и может располагаться в любом его отделе (от шейного до крестцового).
Читать далее…
!
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник


