Дел нет болит спина
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
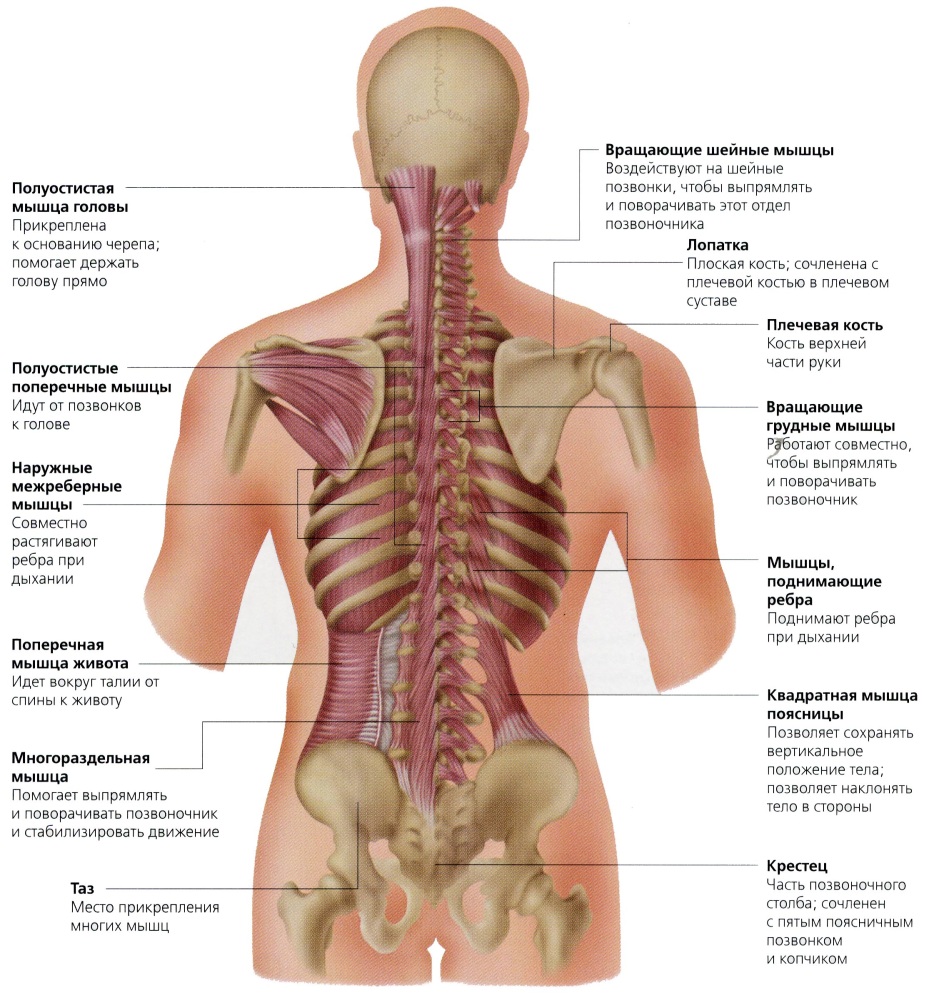
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
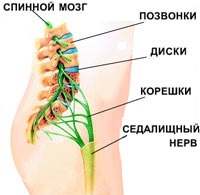
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
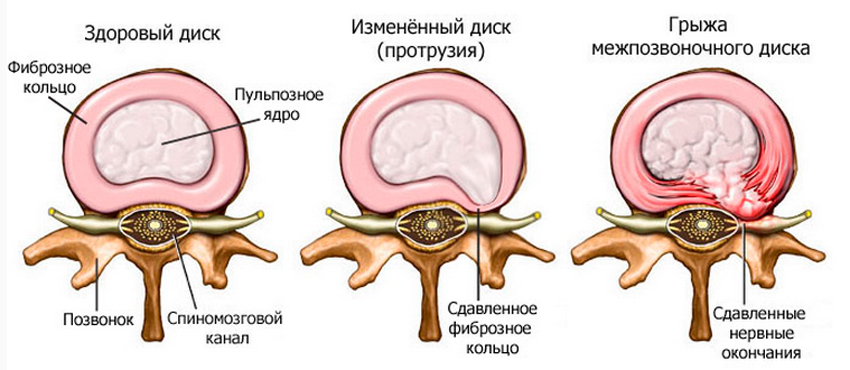
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
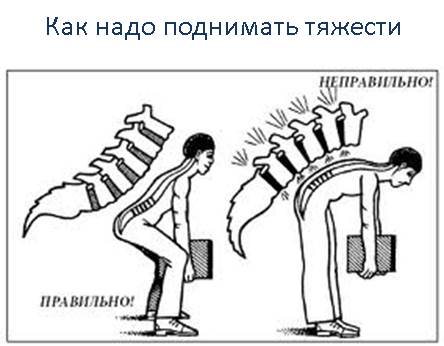
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
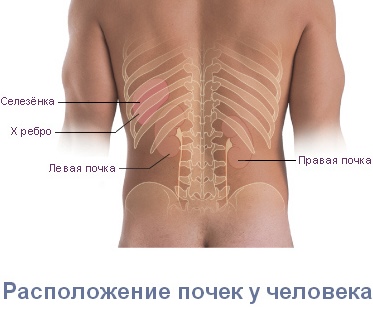
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
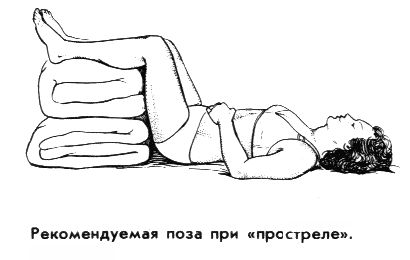
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник

Диагнозы “остеохондроз” и “межпозвонковая грыжа” ставят практически всем, кто обратился к врачам с болью в спине. Но на самом деле эти заболевания являются причиной болей в менее чем 15% случаев.
Чем вызваны боли в спине на самом деле?
- В подавляющем большинстве случаев боль в спине вызвана неспецифическими механическими причинами: чаще повреждением связок и мышц, поддерживающих позвоночный столб (70%), реже компрессионными переломами при остеопорозе (4%).
- С дегенеративными процессами межпозвоночных дисков и соединений, которые в российской терминологии принято называть остеохондрозом, удается как-то связать не более 10% случаев.
- Редко, хоть и метко, боль обусловлена выпячиванием = грыжей межпозвоночного диска, сдавливающей нервные корешки; тогда, например, начинает болеть и неметь бедро или голень (ишиас). Такой бедой, называемой вертеброгенной радикулопатией, обусловлены не более 1-3% острых поясничных болей.
- Часто приходится сталкиваться с идиопатическими болями безо всякого органического повреждения (в основном психогенной природы).
- Совсем редко выявляются специфические причины: инфекции или опухоли (0,8%) или болезни внутренних органов, когда боль проецируется в спину (1,5-2%).
- Вопреки расхожему мнению врожденные искривления осанок (кифозы, сколиозы) сами по себе ведут к болевому синдрому исключительно редко (< 1%).
Есть и много других редких причин, в которых разберется только специалист.
Таким образом, чаще всего боль в спине не связана с самим позвоночником, а вызвана надрывом мышечных волокон и связок спины в результате физической перегрузки. Они подолгу не заживают, формируя вокруг себя очаг воспаления, который дополнительно поддерживает тканевую ишемию и боль по принципу порочного круга.
В нашем же царстве-государстве, что не боль в спине — всюду виноваты остеохондроз и пресловутые грыжи дисков.
Как же избежать некомпетентного лечения и «развода» на деньги
Рентген, МРТ, КТ при болях в спине и шее, как правило, не требуются. Врач может назначить такие исследования, если у вас имеются признаки серьезного повреждения спинного мозга и корешков в виде периферических нарушений (парезы или параличи мышц нижних конечностей, расстройства чувствительности, нарушение функции тазовых органов). В 90% случаев боли в шее и спине такие исследования совершенно не нужны и по умолчанию назначаться не должны.
Невролог все же может назначить вам такое исследование даже при отсутствии описанных нарушений, если боли не теряют своей интенсивности в течение 4-6 недель, несмотря на правильное медикаментозное лечение, или если есть подозрение на специфический процесс типа опухоли или туберкулеза в позвоночнике.
У нас в стране принято по умолчанию находить всякие грыжи (у кого их только нет) и пугать всех болящих снимками, однако в развитых странах давно уже постулировали: корреляции между болью в спине без периферической симптоматики и картиной на рентгеновском снимке или томограмме нет.
Умные люди просто взяли 1000 людей с болями без периферической симптоматики и 1000 совершенно здоровых и всем сделали томограммы (КТ и МРТ). В итоге, в обеих группах количество людей с грыжами дисков и без таковых оказалось примерно одинаковым. Более того, среди обследованных были лица с самыми махровыми грыжами, которые не испытывали боли в спине, и наоборот — многие из страдающих дорсалгиями не имели никаких грыж. Этот эксперимент уже несколько раз повторили для особо упертых, так что сомнений никаких не остается — прежде всего учитываем жалобы и симптомы, и уж потом назначаем визуализирующие исследования, если появятся показания. Иными словами, лечим больного, а не его снимки.
Грыжа межпозвоночного диска вообще-то не так уж часто участвует в развитии дорсалгий. Только в 4% случаев болей в спине удается провести какую-то теоретическую связь с имеющейся грыжей, а уж серьезные выпячивания дисков, требующие рентгенологической визуализации и оперативного лечения, встречаются крайне редко.
Отчего же в нашей стране снимок или томограмму позвоночника не назначает только ленивый врач? Первая причина – неграмотность некоторых врачей (см. вступление про самобытность отечественных медициснких школ). А вторая – экономическая заинтересованность медучреждения и/или лечащего врача.
В последние 10 лет основной статьей дохода деятелей из департаментов здравоохранения и главных врачей больниц стали откаты, получаемые от фирм-производителей медоборудования и расходных материалов. И здесь настоящей золотой жилой оказались аппараты МРТ (магнитно-резонансной томографии), КТ (компьютерной томографии), на худой конец, цифровые рентгенаппараты. Откат от средненького томографа составляет 100 тыс. баксов единовременно, но доказать его факт практически нереально. Вот и закупили повсюду, где нужно и не нужно.
Иные предприимчивые доктора обеспечивают такой поток, что на МРТ выстраиваются очереди на месяц вперед. Чтобы конвейер работал исправно, во многих коммерческих поликлиниках врачей посадили на процент от назначаемых исследований (анализов, УЗИ и, конечно же, дорогостоящих КТ и МРТ).
Поясничная боль — нудная штука, но проходит, как правило, сама по себе. Исследования показывают, что боль в пояснице без какого-либо лечения проходит через неделю у 30-60% больных, через 6 недель здоровы уже 60-90%, а через год поправляются 95%.
Как ускорить выздоровление
А тут уже несчастных больных разводят — мама не горюй. Боль, ведь она ж вся в мозгу анализируется, а значит, плацебо-эффект при дорсалгиях будет работать в любом случае — хоть пиявок ставь, хоть горячие камешки прикладывай, хоть лопухи лепи. Особо внушаемым помогут и заговоры, и благоприятные гороскопы и даже гомеопатия. Одно плохо — плацебо-эффект по определению ограничен.
При острой боли в спине не эффективны следующие методы лечения:
- лечебная физкультура (ссылка на исследование)
- лечебный массаж (ссылка)
- вытяжения позвоночника (ссылка)
В острой фазе эти методы не только не показаны, но и могут навредить.
Не имеют никакого преимущества перед нормальной медикаментозной терапией такие затратные по времени и финансам методы как:
- мануальная терапия (манипуляции костоправов, отличные от массажа) — ссылки здесь, здесь и здесь.
- физиотерапия
- остеопатия
- акупунктура = иглорефлексотерапия (ссылка)
В остром периоде некоторый кратковременный эффект могут дать методы отвлекающей терапии типа перцового пластыря, банок, любой жгучей мазюкалки. По тому же принципу работает и акупунктура. Здесь эффект достигается за счет переключения мозга с очага боли на новый очаг раздражения. В итоге мозг не фокусируется на одном месте и боль утихает.

Неплохой эффект дает термическое согревание потянутых мышц. Эффект, правда кратковременный, но все же.
Что действительно помогает при острых болях в спине/шее
Всего 3 вещи доказали свою неопровержимую эффективность:
- препараты из группы НПВС (нестероидные противовоспалительные средства);
- препараты из группы центральных миорелаксантов (например, Сирдалуд или Мидокалм), назначенные вместе с НПВС;
- поддержание активной деятельности во время болезни (постельный режим не только не помогает, но, напротив, препятствует выздоровлению) — ссылка.
Дешево и сердито. Всё прочее в остром периоде — плацебо-эффект или развод на деньги. Хотя сразу оговорюсь, что пожилым людям можно рекомендовать походить в поликлинику на любые плацебо-процедуры, лишь бы они не залеживались. Сама по себе ходьба до доктора оказывает на них оздоровительный эффект.
Имеет ли значение какой НПВС пить? А может, сделать уколы? А может, лекарство лучше втирать в больное место?
Ответ на первый вопрос однозначен: боль эффективно снимается любыми НПВС, будь то ибупрофен или новомодные эторикоксиб и лорноксекамом. Но везде есть свои нюансы. Одни НПВС лучше воздействуют на боль, другие на воспаление.
Неважно как именно вы примите противовоспалительный препарат — через рот или в виде укола, с едой или натощак — побочный эффект на желудок работает одинаково. Язва обостряется не оттого, что таблетка раздражает слизистую желудка при непосредственном контакте, а потому, что подавляется синтез ЦОГ-1 после того, как препарат уже оказался в крови.
Теперь что касается всяких мазей, кремов и гелей на основе НПВС типа Кетонала и Фастум геля: то, что вы размажете гель или крем по коже над очагом боли, совершенно не значит, что весь препарат попадет прямо в этот очаг, особенно если очаг расположен глубоко. Если вы думаете, что размазанный по пояснице крем попадает прямо в позвоночник, как это красочно иллюстрирует вездесущая реклама, вы питаете иллюзию.
За пределы подкожной клетчатки и прилежащих мышц и связок такие препараты почти не проникают, а то, что проникает, разносится кровотоком и равномерно распределяется по всему телу. Даже при блокадах лекарства вводят длинной иглой, подводя ее прямо к нерву — не доведешь сантиметр и эффекта может не быть вовсе.
Однако, если вы мажете густо и часто, в крови всего тела рано или поздно создастся достаточная концентрация НПВС и тогда обезболивающий эффект будет достигнут, как если бы вы этот препарат выпили или сделали инъекцию. Вот только таблетку выпить всё же проще, да и должная концентрация действующего вещества таким образом обеспечивается надежней. Такие лекарственные форсы с НПВС более эффективны при ушибах и растяжениях поверхностных мышц и связок.
Если вы способны принимать таблетированный препарат, инъекции вам совершенно ни к чему – хоть так, хоть этак, а препарат действует одинаково.
Что делать, когда острый период прошел
Как правило, боли в спине возникают на фоне общей гиподинамии, ведущей к слабости мышц и связок, поддерживающих позвоночный столб. При слабой спине любые ее перегрузки (нарушение эргономики посадки и движений или некорректное поднятие тяжестей вручную) приводят к травмам связок и мышц или к деградации и выпячиванию межпозвоночного диска со всеми вытекающими.
- укрепляйте спину (если уже больны, посоветуйтесь со специалистам для подбора комплекса ЛФК, а если здоровы — делайте утреннюю зарядку, изометрические упражнения, плавайте и вообще ведите подвижный образ жизни с физиологическим задействованием всей мускулатуры тела);
- обратите внимание на эргономику (как сидите в офисе, как таскаете инструмент на производстве, как копаете грядки на даче).
Укрепление спины и правильная эргономика в повседневной и бытовой деятельности являются единственным нехирургическим средством лечения хронических болей в спине вне обострения, а также эффективно предотвращают рецидивы.
Советы по профилактике перегрузок спины:
- Никогда не поднимайте тяжести в положении стоя. Присядьте, ухватитесь за ручку чемодана и встаньте вместе с ним. Поднимайте тяжести ногами, а не спиной.


- Ни при каких условиях ничего не поднимайте и не тяните под углом в 45° к оси позвоночника. Позвоночник под нагрузкой должен совершать движения лишь в 2 плоскостях – строго вперед-назад или влево-вправо.
- Нельзя сгибать и разгибать спину с одновременной ее ротацией. Особенно опасно при подъеме и переносе тяжестей.
- Когда несете тяжелую ношу в одной руке, вторую руку плотно прижимайте к бедру (этот прием позволяет правильней перераспределить нагрузку на мышцы спины).
- С тех пор как обезьяна встала на задние лапы, спина стала ее слабым местом. Не нагружайте спину без особой нужды. Приобретайте чемоданы на колесиках, пользуйтесь тележками в аэропортах и на вокзалах, не скупитесь на чай грузчикам. Если уж навьючиваетесь, имейте правильный ортопедичный рюкзак, распределяйте тяжесть равномерно по телу.
- Ну и, конечно, укрепляйте спину регулярными упражнениями, КАК ТОЛЬКО ОСТРАЯ БОЛЬ УТИХНЕТ. По возможности избавляйтесь от избыточного веса.
Советы давал невролог, медицинский директор сети клиник “Семейная” Павел Яковлевич Бранд
Источник
Читайте на Зожнике:
Боль в пояснице. 15 самых частых вопросов и ответов
Как защитить спину от травм и возрастных проблем
Что такое изометрическая (она же — статическая) нагрузка и зачем она нужна
Самоучитель по плаванию по методике Total Immersion: «Полное погружение. Как плавать лучше, быстрее и легче»
Юлия Кудерова Вторник, 11.10.2016
Источник


