От чего желтая моча и болит спина
Симптомы заболеваний почек выражаются целым рядом признаков, и предугадать их последовательность не всегда возможно. Эти органы обеспечивают процесс выделения ряда вредных веществ из организма и обеспечивают его нормальное функционирование.
Видео версия статьи: https://youtu.be/_KLwEPmSbAk
Причины
Причиной поражения тканей почек могут стать такие факторы:
- бактериальная или вирусная инфекция;
- доброкачественные и злокачественные новообразования;
- нарушение обмена веществ;
- аутоиммунные поражения;
- аномалии внутриутробного развития;
- образование камней;
- малоподвижный образ жизни;
- вредные привычки.
Согласно данным статистики патологии почек наблюдаются среди 3,5% населения. В большинстве случаев эти заболевания наблюдаются среди женщин, и этот факт объясняется характерным строением женских мочеполовых органов.
Наиболее часто наблюдаются такие патологии почек:
11 симптомов проблем с почками, которые нельзя игнорировать
Боль в пояснице может быть признаком патологии почек.
Заболевания почек могут выражаться в таких признаках и симптомах:
- Признаки общей интоксикации (выраженная слабость, повышение температуры, головные боли). Такие симптомы наиболее часто наблюдаются при воспалении тканей почек (пиелонефрите или гломерулонефрите).
- Появление отеков. Этот симптом провоцируется неполным выведением жидкости и чаще наблюдается утром. При ожирении отечность более выражена. При этом ткани в области отека становятся рыхлыми и белыми.
- Боли одно- или двухстороннего характера в области поясницы. Они могут быть ноющими или режущими, а при наличии и движении камней становятся интенсивными и локализируются с левой и/или правой стороны живота. Боль может иррадиировать в верхнюю часть бедра, пах или лобок и доставляет больному мучительные ощущения. Хронические воспалительные процессы в почках в большинстве случаев не сопровождаются болезненными ощущениями. Чаще они наблюдаются при острых воспалительных реакциях, новообразованиях или туберкулезе почек.
Выраженные боли присутствуют при паранефрите, закупорке мочеточника разложившимися массами тканей почки, инфаркте почечных вен или апостематозном нефрите. При этом в моче могут определяться сгустки крови или гноя.
Иногда боли в пояснице возникают в положении больного стоя и пропадают в горизонтальном положении. В таких случаях они требуют детального уточнения диагноза о возможном опущении одной из почек.
- Кровь в моче. Моча напоминает цвет мясных помоев и становится более интенсивно окрашенной при интенсивных нагрузках. Этот симптом может быть связан с развитием хронического пиелонефрита, травмой почки, опухолью почки или нахождении в ее лоханке камней.
- Мутная моча. Такой симптом наблюдается при воспалительном или некротическом поражении почек. Моча становится мутной и на ее поверхности может образовываться пена. В ней может присутствовать гной или мутный осадок. Такие симптомы характерны для гемолиза, опухоли или абсцесса почки.
- Нарушения оттока мочи. Моча может выделяться вялой струей или каплями. У больного могут наблюдаться частые позывы к мочеиспусканию, которые сопровождаются болями или резями внизу живота.
- Изменение объема выделяемой мочи. При олигурии количество мочи уменьшается на 500 мл. Этот симптом может вызваться гломерулонефритом и другими патологиями почек. Сокращение объема мочи до 50 мл в сутки может свидетельствовать об отравлении ядами, развитии почечной колики, наркотическом отравлении и других патологиях. Иногда патологии почек сопровождаются никтурией (выделением мочи в ночное время).
- Острая задержка мочи. Такой симптом чаще наблюдается при развитии аденомы предстательной железы, но может быть признаком мочекаменной болезни, опухоли мочевого пузыря, сужения уретры или мочеточника.
- Жажда или сухость во рту. Такой симптом может провоцироваться нарушением выведения жидкости из организма.
- Повышение показателей артериального давления.Нарушения кровообращения при заболеваниях почек приводят к повышению артериального давления. Как правило, повышается диастолическое (нижнее) давление. У больных не появляются интенсивные головные боли и в редких случаях наблюдаются гипертонические кризы.
Длительное повышение показателей артериального давления, которое плохо поддается снижению при помощи антигипертензивных препаратов, может указывать на патологии почечных артерий.
- Изменения со стороны нервной системы. На начальных стадиях воспаления тканей почек процессы интоксикации могут приводить к развитию нервного возбуждения, которое вызывает утрату сознания, непроизвольное мочеиспускание, прикус языка, состояние заторможенности и сонливости.
Такие состояния могут наблюдаться при нефротическом синдроме, который провоцируется различными почечными и другими патологиями, связанными с нарушением обмена веществ.
Симптомы поражения почек могут быть различными по своей выраженности и комбинаторности. Для определения точного диагноза больному необходимо обратиться к врачу-нефрологу или урологу и пройти курс обследования.
В состав комплексного обследования могут входить такие процедуры:
- анализы мочи и крови;
- УЗИ мочевыделительных органов;
- анализ на биохимические показатели крови;
- анализы та TORCH-инфекции;
- анализы на иммунологические нарушения;
- экскреторная урография;
- МРТ почек;
- КТ почек;
- радиологические исследования.
После анализа всех полученных данных больному необходимо пройти курс лечения, назначенный врачом. Он может включать в себя терапевтические и хирургические методики, направленные на стабилизацию работы почек.
Эта статья поможет вам вовремя заподозрить заболевания почек и принять необходимые меры для их лечения. Для этого вам будет необходимо обратиться к участковому врачу терапевту или записаться на прием к нефрологу или урологу. Помните об этом!
Не откладывайте визит на потом и не пренебрегайте первыми тревожными сигналами, указывающих на патологии почек. Будьте здоровы!
Видео версия статьи
К какому врачу обратиться
При любом из перечисленных симптомов можно обратиться к урологу для первичной консультации. Доктор назначит полное обследование, которое прояснит диагноз. Первичную диагностику может провести также терапевт или семейный врач. При тяжелой патологии почек наблюдаться лучше у профильного специалиста — нефролога.
Берегите себя и подписывайтесь на наш дзен канал, удачи!
Источник: MyFamilyDoctor.Ru
Смотрите также
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Источник
 К основным признакам заболевания почек относят отечность, изменение цвета и прозрачности мочи, появление в ней сгустков крови, тянущие, болевые симптомы в поясничной области. Также пиелонефрит и подобные болезни мочевыводящей системы могу сопровождаться повышением температуры и артериального давления. Любой из вышеперечисленных факторов является поводом для обращения к врачу.
К основным признакам заболевания почек относят отечность, изменение цвета и прозрачности мочи, появление в ней сгустков крови, тянущие, болевые симптомы в поясничной области. Также пиелонефрит и подобные болезни мочевыводящей системы могу сопровождаться повышением температуры и артериального давления. Любой из вышеперечисленных факторов является поводом для обращения к врачу.
Какие симптомы характерны при заболеваниях почек
Существуют признаки, появление которых является характерным для того или иного заболевания. Такие признаки называются симптомами. При заболеваниях почек симптомы могут быть разнообразными, и не всегда больной может отнести их к патологии почек. Некоторые заболевания почек, порой даже очень серьезные, протекают бессимптомно. Как быть, если вас что-то беспокоит и когда необходимо обратиться к врачу?
Чаще всего симптомы заболевания почек проявляются признаками, перечисленными ниже:
- отеки;
- боли в поясничной области;
- повышение артериального давления;
- нарушение цвета и прозрачности мочи.
Важными являются появление общей слабости и недомогания, возникновение одышки и тошноты, снижение работоспособности. Но это не является характерными симптомами заболевания почек – данные жалобы настолько неспецифичны, что их развитие может лишь натолкнуть на мысль о каком-то заболевании без представления о том, какой орган поражен.
Первые симптомы заболевания почек: отеки ног и под глазами (с фото)
Отечность – один из основных симптомов заболевания почек, хотя очень часто больные говорят о том, что выделяют с мочой жидкости намного больше, чем выпивают. При этом у них нет отеков, и вес тела не увеличивается. Безусловно, это заблуждение. Перед тем как определить заболевание почек , нужно рассмотреть нормы поступления и потери жидкости.
В физиологических условиях существует баланс между поступлением жидкости в организм и ее выделением, который определяет примерное равенство этих двух составляющих. Ориентировочно объемы ежедневного поступления и расхода жидкости выглядят следующим образом.
Приблизительно 300 мл воды образуется в организме ежедневно при окислении углеводов, белков, жиров. Человек употребляет в сутки около 1100-1400 мл жидкости в виде жидкой пищи и питья, еще 800-1000 мл — в виде твердой пищи, однако данный показатель может существенно колебаться в зависимости от физиологических, климатических, эмоциональных и социальных факторов.
При составлении баланса поступления жидкости в организм больного объем жидкости при инфузиях обязательно учитывается врачом:
- Почки ежедневно выделяют около 1500 мл мочи (нормоурия). Каждый час взрослый человек выделяет в среднем 40-80 мл мочи. Объем, концентрация и состав мочи значительно варьируют в зависимости от поступления жидкости и внепочечной ее потери.
- Под олигурией (уменьшением количества мочи) понимают уменьшение объема суточной мочи (при отсутствии препятствий к мочевыделению!) до 400 мл и менее.
- При анурии (прекращение выделения мочи при почечной недостаточности) продукция мочи (т. е. поступление мочи в мочевой пузырь) составляет менее 100 мл в сутки.
- Под полиурией понимают чрезмерное количество суточной мочи, которое в физиологических условиях не должно превышать 3000 мл. Полиурия, как правило, объясняется избыточным потреблением жидкости организмом, также возникает вследствие медикаментозной мобилизации эндогенных водных резервов (мочегонная терапия).
При анализе водного баланса организма необходимо учитывать также экстраренальные (внепочечные) потери жидкости, которые подразделяются на: естественные (через кожу, легкие, желудочно-кишечный тракт) и искусственные (через свищ, обширную раневую поверхность, дренажные системы).
Именно поэтому все попытки увеличить объем диуреза строго до объема потребления жидкости на долгий срок всегда заканчиваются неудачей. Некоторые больные говорят о том, что много пьют, но мало и редко мочатся. Количество таких жалоб катастрофически увеличивается в летнее время. Это связано с большими экстраренальными потерями жидкости, ведь потоотделение, порой незаметное на первый взгляд, существенно усиливается при высокой температуре окружающей среды. Обвинять больного в том, что он не знает элементарного закона сохранения массы вещества, нельзя, поскольку даже врачи с большим опытом нередко об этом забывают. И иногда такие больные попадают к нефрологу, который в течение нескольких минут развеивает смутные сомнения в здоровье почек обратившегося.
При целом ряде заболеваний жидкость может распределяться в межклеточное пространство, что может приводить к формированию отеков подкожной жировой клетчатки. Данные отеки чаще всего образуются на нижних конечностях, а именно на стопах. При нарастании явлений гипергидратации (избыточного содержания жидкости в организме) отечность усиливается. При заболевании почек отеки распространяются на голени, бедра, туловище, верхние конечности, лицо, шею. Такое распределение жидкости возникает, если больной большую часть дневного времени проводит на ногах.
Посмотрите фото отека ног при заболеваниях почек и отечности других частей тела при гипергидратации:
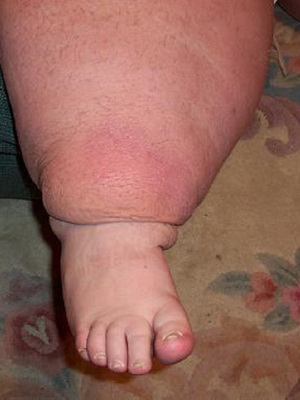
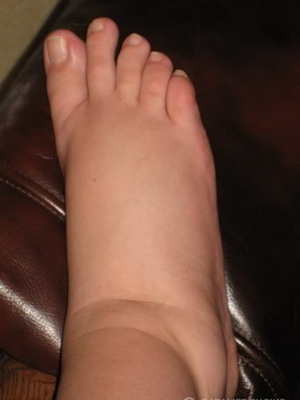
В случае если режим больного постельный, то распределение жидкости может происходить таким образом, что сначала отеки появляются на верхних конечностях, лице, туловище. Вот чем объясняется появление отечности лица в утренние часы и нарастание отеков нижних конечностей во второй половине дня.
Особенностью отеков при заболеваниях почек, обусловленных гипергидратацией, является их симметричность (если отекает правая нижняя конечность, то отекает и левая). Однако это допускает наличие у некоторых больных разной степени выраженности отеков, например, на правой и левой нижних конечностях, что может иметь позиционный характер (например, долгое положение, лежа на боку).
Не всегда при гипергидратации выявляются отеки, в организме взрослого человека может задерживаться до 2—3, а иногда и 5 литров жидкости без появления, видимых на глаз и определяемых пальпаторно (при ощупывании) отеков. Это так называемые скрытые отеки. Жидкость может задерживаться и в полостных пространствах (плевральной, брюшинной, перикардиальной полостях, оболочках яичка).
Иногда при заболевании почек возникают отеки под глазами («мешки» под глазами). Что только люди не делают, чтобы от них избавиться! Это и дорогие косметические салоны, и мочегонные лекарства, и курорты, и бессмысленные хождения по врачам. Почему бессмысленные? Дело все в том, что отеки под глазами в большинстве случаев не являются патологией.
Как видно на фото, отеки под глазами при заболевании почек отличаются от отеков, вызванных генетическими факторами:
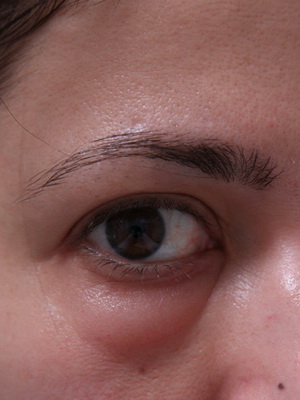
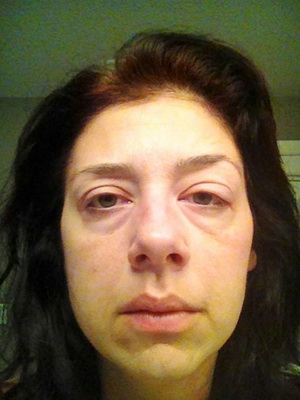
Отеки в таком случае не затрагивают других частей тела. При обследовании у врача признаков патологии не выявляется, и он разводит руками, а мы разочаровываемся в одном враче и идем к другому. Небольшая отечность под глазами обусловлена повышенной гидрофильностью (способностью впитывать и удерживать жидкость) подкожной жировой клетчатки в этой области. Эта способность передается по наследству. Обратите внимание на лица ваших родителей, и вы все поймете. Поэтому единственным действенным способом борьбы с «мешками» под глазами является пластическая операция в центре эстетической хирургии. Если же ваше лицо вас устраивает, то на этом борьба с отеками под глазами заканчивается.
Характерный симптом при заболевании почек: боль в пояснице
 Какие ещё симптомы характерны при заболевании почек и как они проявляются? Частым признаком является боль. Это один из первых симптомов заболевания почек, и он свидетельствует о локализации патологии именно в этих органах.
Какие ещё симптомы характерны при заболевании почек и как они проявляются? Частым признаком является боль. Это один из первых симптомов заболевания почек, и он свидетельствует о локализации патологии именно в этих органах.
Но боли в пояснице возникают также при: патологии позвоночника и периферической нервной системы (остеохондрозе, анкилозирующем спондилезе, травме позвоночника, грыже межпозвоночного диска), заболеваниях кишечника (колите), поджелудочной железы (панкреатите, опухоли), женских половых органов (миоме матки, аднексите, злокачественной опухоли матки, придатков, эндометрите), метеоризме (вздутии кишечника), аневризме аорты (мешкообразном расширении) и других патологических состояниях.
Боли в пояснице при заболеваниях почек проявляются при: пиелонефрите, стриктуре (сужении) мочеточника, компрессиимочеточника и чашечек добавочной почечной артерией, нефроптозе (опущении почки), тромбозе почечной артерии или вены, мочекаменной болезни, опухоли почки, поликистозе, реже — гломерулонефрите и ряде других заболеваний.
При возникновении боли в поясничной области в том случае, если она хроническая и беспокоит не первый день, а также, если она острая и интенсивная, иногда невыносимая (почечная колика), необходимо обратиться за медицинской помощью.
Каковы механизмы возникновения боли как симптома заболеваний почек и как они проявляются? Прежде всего, это повышение давления в просвете мочевых путей вследствие возникновения препятствия к оттоку мочи. При этом наблюдается повышение давления мочи на стенки лоханки, чашечек, мочеточника, где располагаются болевые рецепторы, сигнализирующие в центральную нервную систему.
Второй причиной боли при заболевании почек является растяжение капсулы почки, в которой тоже есть болевые рецепторы. Растяжение возникает при воспалительном отеке почки (гломерулонефрит, интерстициальный нефрит), а также переполнении почки кровью (при тромбозе почечной вены).
В том случае, если патологический процесс локализуется в мочеточнике, боли возникают по ходу мочеточника, т. е. по условной косонисходяшей линии. Если болен мочевой пузырь — боль локализуется в надлобковой области. При заболеваниях уретры боль возникает в паху. У мужчин при заболеваниях предстательной железы боль возникает в паху и прямой кишке.
Как определить заболевание почек по болевым симптомам и силе их проявления?
Болевые ощущения разнообразны по интенсивности: от дискомфорта и тяжести в поясничной области до интенсивной приступообразной боли (почечной колики). При почечной колике больной не может найти себе места, отмечается психомоторное возбуждение, больной стонет.
Как по анализу и цвету мочи определить хроническое заболевание почек
 Каждый из нас видел свою мочу неоднократно и мог оценить ее цвет и прозрачность. Сколько ярких впечатлений возникает от вида мутной мочи, мочи цвета крови! Большинство из нас, увидев покраснение мочи или выпадение обильного осадка, обращается к врачу. А ведь целый ряд серьезных заболеваний почек цвет мочи не изменяет, и для выявления этих изменений требуется микроскопическое и биохимическое исследование.
Каждый из нас видел свою мочу неоднократно и мог оценить ее цвет и прозрачность. Сколько ярких впечатлений возникает от вида мутной мочи, мочи цвета крови! Большинство из нас, увидев покраснение мочи или выпадение обильного осадка, обращается к врачу. А ведь целый ряд серьезных заболеваний почек цвет мочи не изменяет, и для выявления этих изменений требуется микроскопическое и биохимическое исследование.
Как по моче определить заболевание почек и в каких случаях изменение её цвета свидетельствует о начале болезни?
В норме моча может менять свой цвет — от бесцветного («моча как вода») или соломенно-желтого до темно-желтого («цвета пива»). Желтизну моче придают пигменты — урохромы, которые образуются в организме и выделяются с мочой. Если концентрация урохромов высока, то цвет мочи насыщенно-желтый, если низка, то бесцветный или светло-желтый. Как нетрудно догадаться, при увеличении объема выделяемой мочи концентрация урохромов снижается, они как бы разбавляются большим количеством мочи, и та становится светлее (это бывает в норме после обильного питья, а также в холодное время года, когда потери жидкости с кожей снижены и потребленная жидкость выделяется в большом количестве с мочой; кстати, по этой же причине в зимнее время года объем выделяемой нами мочи — диуреза — выше, чем в летнее).
При уменьшении объема мочи, наоборот, концентрация урохромов увеличивается, и моча окрашена интенсивней. Поэтому в большинстве случаев, если ваша моча чаще бывает желтой или насыщенно-желтой, подумайте, не мало ли вы потребляете жидкости. А если моча часто бывает прозрачной — не надо ли ограничить прием жидкости.
Но если бы все было так просто. Некоторые заболевания приводят к появлению темно-желтой мочи. К ним относятся желтухи, вызванные гепатитами (воспалением печени), циррозом печени (необратимой перестройкой микроструктуры печени с формированием фиброза). Бесцветная моча может быть ранним симптомом такого заболевания почек, как хроническая почечная недостаточность. И тогда это объясняется низкой концентрацией мочи в почках. Бесцветная моча при заболевании почек встречается в том случае, если болезнь сопровождается развитием жажды и обильным приемом жидкости (полидипсией), а значит, и полиурией.
К таким относятся: сахарный диабет, несахарный диабет (при этом заболевании объем потребляемой жидкости за сутки может увеличиваться до 10-15 литров!) и т. д.
Не вызывает никаких сомнений, что моча не должна быть в норме красной или розовой и уж точно не должна содержать сгустков крови. Если у вас покраснела моча, то это повод для срочного обращения к врачу. В некоторых случаях моча может краснеть вследствие приема некоторых лекарств и химических веществ и не иметь отношения к повреждению почек. Это состояние называется псевдогематурией. В этом случае после отмены лекарства цвет мочи нормализуется и никаких последствий для организма не возникает.
Причины крови в моче как симптома заболевания почек
 Логично предположить, что если есть псевдогематурия, то есть и гематурия (в переводе с греч. — «кровавая моча»). Покраснение мочи связано с появлением в ней большого количества красных кровяных телец — эритроцитов. Для выявления заболевания почек при крови в моче врач всегда назначает большой список обследований, поскольку поиск истины происходит среди большого числа вероятных причин ее развития.
Логично предположить, что если есть псевдогематурия, то есть и гематурия (в переводе с греч. — «кровавая моча»). Покраснение мочи связано с появлением в ней большого количества красных кровяных телец — эритроцитов. Для выявления заболевания почек при крови в моче врач всегда назначает большой список обследований, поскольку поиск истины происходит среди большого числа вероятных причин ее развития.
Основными причинами этого симптома заболевания почек являются: гломерулонефрит, порок развития мочевых путей, мочекаменная болезнь, опухоль почки, мочеточника, предстательной железы, мочевого пузыря или мочеиспускательного канала, инфаркт почки. Женщины не должны забывать о том, что во время менструации сбор мочи на анализ не проводится. В крайнем случае, при острой необходимости, для сбора мочи нужно использовать мочевой катетер или собирать мочу после того как гигиенический тампон вставлен во влагалище и произведена гигиеническая обработка наружных половых органов.
Моча бывает мутной чаще всего вследствие кристаллизации солей, концентрация которых в ней по той или иной причине повышается. Нередко мутная моча является симптомом заболевания почек пиелонефрит, когда с мочой выделяются большое количество слизи и гной.
Обнаружение гноя в моче при микроскопии, состоящего из лейкоцитов (белых клеток крови, выполняющих защитную функцию), всегда является признаком патологии. Чаще всего лейкоциты выявляются при острых и хронических микробных воспалительных заболеваниях органов мочевой системы. В том случае, если моча для анализа на наличие заболевания почек собрана с нарушением правил, часть лейкоцитов и бактерий из вульвы у женщин и из препуциального мешка у мужчин может попасть в неё, исказив результат анализа. Поэтому очень важно строго соблюдать правила сбора мочи.
Высокая температура при заболевании почек и как её сбить
 Высокая температура при заболеваниях почек – симптом необязательный. В норме базальная температура тела не превышает 37 °С и колеблется от 35,8 до 37,0 °С, составляя в среднем 36,1 °С. Базальной называется температура, измеренная у человека под мышкой (аксиллярно) или орально (во рту) утром после пробуждения ото сна в положении лежа, при этом температура окружающей среды должна составлять 21-28 °С. В течение дня температура постепенно повышается, достигая максимума между 18 и 22 часами (повышается до 37,2-37,3 °С), а затем медленно снижается, достигая минимума между 2 и 4 часами. Таким образом, вечернюю температуру 37—37,3 °С нельзя считать патологически повышенной.
Высокая температура при заболеваниях почек – симптом необязательный. В норме базальная температура тела не превышает 37 °С и колеблется от 35,8 до 37,0 °С, составляя в среднем 36,1 °С. Базальной называется температура, измеренная у человека под мышкой (аксиллярно) или орально (во рту) утром после пробуждения ото сна в положении лежа, при этом температура окружающей среды должна составлять 21-28 °С. В течение дня температура постепенно повышается, достигая максимума между 18 и 22 часами (повышается до 37,2-37,3 °С), а затем медленно снижается, достигая минимума между 2 и 4 часами. Таким образом, вечернюю температуру 37—37,3 °С нельзя считать патологически повышенной.
Помимо аксиллярной и оральной используется ректальная термометрия (измерение температуры в прямой кишке), однако ректальная температура обычно на 0,5—1,0 °С выше. Физиологическое повышение температуры тела также может сопутствовать высокой температуре окружающей среды, интенсивной физической нагрузке. Лихорадкой называется повышение базальной температуры тела выше 37 °С или температуры тела, измеренной в вечерние часы выше 37,3 °С.
Лихорадка отмечается при целом ряде заболеваний, которых так много, что приведем лишь основные группы этих заболеваний.
Появление лихорадки является поводом для обращения к врачу. Помните о том, что бесконтрольный прием всевозможных жаропонижающих средств нередко только отдаляет вас от своевременного обращения за медицинской помощью. Если врач не усмотрел в лихорадке симптома грозного заболевания и с диагнозом ОРВИ отправил вас домой, в этом случае он и порекомендует необходимое лечение, в том числе жаропонижающие средства. Несмотря на кажущуюся безопасность для организма жаропонижающих средств, все они обладают побочными действиями, которые с определенной вероятностью могут проявиться. Недоумение вызывает использование для снижения температуры тела у пациентов с заболеваниями почек анальгина и димедрола.
Высокая температура при заболеваниях почек или какой-либо другой болезни является адаптивной реакцией организма, выработавшейся в процессе филогенеза. Лихорадка способствует нарушению размножения микроорганизмов, усиливает обменные и репаративные процессы в организме, стимулирует иммунную систему. Считается, что температуру до 38,5 °С вообще не рекомендуется снижать. Это же кается и высокой температуры при заболеваниях почек, в том числе и пиелонефрита.
Но всегда есть исключения: дети; заболевания, сопровождающиеся развитием судорожного синдрома; плохая переносимость высокой температуры (рвота, выраженная тошнота, появление психомоторного возбуждения или заторможенности, судороги при лихорадке, возникавшие ранее).
Чем можно сбить температуру при заболеваниях почек и в других случаях? Для снижения температуры врачом должны рекомендоваться препараты парацетамола (1-2 таб.) и ибупрофена (1-2 таб.).
Заболевание почек и повышенное давление: нефрогенная артериальная гипертония
 Заболевание почек и повышенное давление – явления часто взаимосвязанные. По статистике, около 45-60 % больных с заболеваниями почек имеют давление, далекое от нормы.
Заболевание почек и повышенное давление – явления часто взаимосвязанные. По статистике, около 45-60 % больных с заболеваниями почек имеют давление, далекое от нормы.
Под артериальной гипертонией понимают стойкое длительное повышение артериального давления выше 140/90 мм ртутного столба. Артериальная гипертония может быть самостоятельным генетическим заболеванием, и тогда она называется гипертонической болезнью, или первичной артериальной гипертонией. Возможно также развитие артериальной гипертонии вследствие хронического заболевания почек. В этом случае артериальная гипертония при заболевании почек называется вторичной, или симптоматической, или нефрогенной.
Какие признаки позволяют заподозрить нефрогенную артериальную гипертонию? Прежде всего, обязательным условием является наличие хронического заболевания почек. Нефрогенная артериальная гипертония развивается уже на фоне имеющегося заболевания почек. Нередко при заболевании почек артериальное давление нарушается.
Помимо этих простых признаков существует масса симптомов, подтверждающих нефрогенную природу высокого давления при заболевании почек, выявляемых врачом при детальном исследовании.
Статья прочитана 38 103 раз(a).
Источник


